המומחה הרפואי של המאמר
פרסומים חדשים
סוכרת בהריון
סקירה אחרונה: 04.07.2025

כל תוכן iLive נבדק מבחינה רפואית או נבדק למעשה כדי להבטיח דיוק עובדתי רב ככל האפשר.
יש לנו קווים מנחים קפדניים המקור רק קישור לאתרים מדיה מכובד, מוסדות מחקר אקדמי, בכל עת אפשרי, עמיתים מבחינה רפואית מחקרים. שים לב שהמספרים בסוגריים ([1], [2] וכו ') הם קישורים הניתנים ללחיצה למחקרים אלה.
אם אתה סבור שתוכן כלשהו שלנו אינו מדויק, לא עדכני או מפוקפק אחרת, בחר אותו ולחץ על Ctrl + Enter.
סוכרת בהריון היא קבוצה של מחלות מטבוליות המאופיינות בהיפרגליקמיה הנובעת מפגמים בהפרשת אינסולין, בפעולת האינסולין או בשניהם. היפרגליקמיה כרונית בסוכרת מובילה לנזק ואי ספיקת איברים שונים, במיוחד העיניים, הכליות, מערכת העצבים ומערכת הלב וכלי הדם.
סוכרת הריונית יכולה להיות מסווגת כ-A1GDM ו-A2GDM. סוכרת הריונית המטופלת ללא תרופות ומגיבה לטיפול דיאטטי היא סוכרת הריונית מבוקרת דיאטה או A1GDM. מצד שני, סוכרת הריונית המטופלת באמצעות תרופות להשגת שליטה גליקמית נאותה היא A2GDM. [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ]
אֶפִּידֶמִיוֹלוֹגִיָה
סוכרת (DM) היא הפרעה מטבולית הנובעת מפגיעה בייצור אינסולין, פגיעה בפעילות האינסולין, או משניהם. זוהי מחלה לא מדבקת משמעותית אשר הולכת וגוברת ברחבי העולם, וגורמת ל-4.8 מיליון מקרי מוות ותחלואה בקרב 371 מיליון איש מדי שנה. בשנים האחרונות נצפו דפוסי שינוי בגיל הופעת סוכרת, כאשר אוכלוסיות צעירות יותר מושפעות כיום באופן לא פרופורציונלי. על פי ההערכות, 28 מיליון נשים בגיל הפוריות סובלות כיום מסוכרת ברחבי העולם. לרוב הנשים הללו יש סוכרת מסוג 2, ו-80% מנטל זה מתרחש במדינות בעלות הכנסה נמוכה ובינונית. [ 6 ]
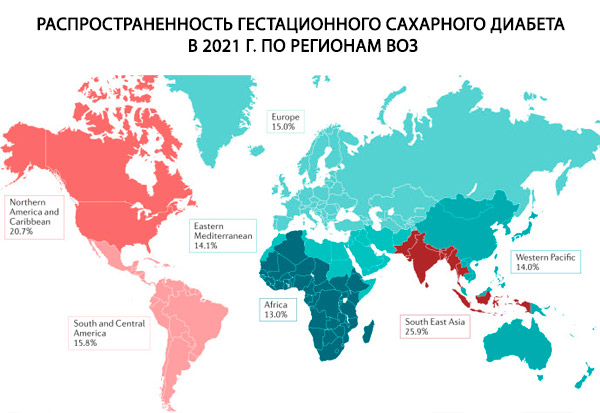
על פי נתונים שונים, בין 1% ל-14% מכלל ההריונות (בהתאם לאוכלוסייה הנחקרת ולשיטות האבחון בהן נעשה שימוש) מסתבכים עקב סוכרת הריונית.
שכיחות סוכרת מסוג 1 ו-2 בקרב נשים בגיל הפוריות היא 2%, ב-1% מכלל ההריונות האישה חולה בתחילה בסוכרת, ב-4.5% מהמקרים מתפתחת סוכרת הריונית, כולל ב-5% מהמקרים סוכרת מתבטאת במסווה של סוכרת הריונית.
במהלך ההריון, סוכרת יכולה להיות קיימת מראש (סוג 1 או 2) או סוכרת הריונית (GDM). בסוכרת קיימת מראש, גורמי סיכון כגון נטייה גנטית, היסטוריה משפחתית של סוכרת מסוג 1 והפרעות אוטואימוניות ממלאים תפקיד קריטי בהתפתחות סוכרת מסוג 1.[ 7 ] גורמים אשר ממלאים תפקיד משמעותי הן בסוכרת מסוג 2 והן ב-GDM כוללים השמנת יתר, תזונה לא בריאה, חוסר פעילות גופנית, היסטוריה משפחתית של סוכרת מסוג 2, גיל האם ומוצא אתני.[ 8 ] שינויים אחרים באורח החיים כגון שימוש לרעה באלכוהול ועישון קשורים גם הם לאטיולוגיה של סוכרת מסוג 2.
הגורמים לתחלואה מוגברת בעובר הם מקרוזומיה, היפוגליקמיה, מומים מולדים, תסמונת אי ספיקת נשימה, היפרבילירובינמיה, היפוקלצמיה, פוליציטמיה, היפומגנזמיה. להלן הסיווג של P. White, המאפיין את ההסתברות המספרית (p, %) ללידת ילד בר קיימא בהתאם למשך הסוכרת האימהית ולסיבוכים שלה.
- דרגה A. סבילות לגלוקוז לקויה והיעדר סיבוכים - p=100;
- סוג B. משך הסוכרת פחות מ-10 שנים, התחלה בגיל מעל 20 שנה, ללא סיבוכים וסקולריים - p=67;
- דרגה C. משך המחלה מ-10 עד 19 שנים, התרחש בגילאי 10-19, ללא סיבוכים וסקולריים - p=48;
- סוג D. משך המחלה מעל 20 שנה, התרחש לפני גיל 10; רטינופתיה או הסתיידות של כלי הדם ברגליים - p=32;
- דרגה E. הסתיידות כלי הדם באגן - p=13;
- נפרופתיה מסוג F - p=3.
גורם ל סוכרת בהריון
סוכרת הריונית, או סוכרת גסטגנית (GDM), היא הפרעת אי סבילות לגלוקוז (GT) המופיעה במהלך ההריון וחולפת לאחר הלידה. קריטריון האבחון לסוג זה של סוכרת הוא חריגה משתיים משלוש רמות הגלוקוז בדם הנפילרי הבאות, מילימול/ליטר: צום - 4.8, שעה לאחר מכן - 9.6, ושעתיים לאחר מכן - 8 לאחר נטילה דרך הפה של 75 גרם גלוקוז.
פגיעה בסבילות לגלוקוז במהלך ההריון משקפת את ההשפעות הפיזיולוגיות של הורמוני שליה נגד אינסולרציה ועמידות לאינסולין ומופיעה בכ-2% מהנשים ההרות. גילוי מוקדם של פגיעה בסבילות לגלוקוז חשוב משתי סיבות: ראשית, 40% מהנשים עם היסטוריה של סוכרת הריונית מפתחות סוכרת קלינית תוך 6-8 שנים ולכן דורשות מעקב; שנית, פגיעה בסבילות לגלוקוז מגבירה את הסיכון לתמותה פרינטלית ולפטופתיה, וכך גם סוכרת.
נראה כי האטיולוגיה של סוכרת הריונית קשורה ל...
- תפקוד לקוי של תאי בטא בלבלב או תגובה מאוחרת של תאי בטא לרמות גליקמיות
- עמידות חמורה לאינסולין כתוצאה משחרור הורמוני שליה.
לקטוגן שליה אנושי הוא ההורמון העיקרי הקשור לעמידות מוגברת לאינסולין במחלת הריון הריונית. הורמונים אחרים הקשורים להתפתחות מחלה זו כוללים הורמון גדילה, פרולקטין, הורמון משחרר קורטיקוטרופין ופרוגסטרון; הורמונים אלה תורמים לגירוי עמידות לאינסולין והיפרגליקמיה במהלך ההריון.
גורמי סיכון
במהלך ביקורה הראשון של אישה בהריון אצל הרופא, יש צורך להעריך את הסיכון שלה לפתח סוכרת הריונית, שכן טקטיקות אבחון נוספות תלויות בכך. קבוצת הסיכון הנמוך לפתח סוכרת הריונית כוללת נשים מתחת לגיל 25, עם משקל גוף תקין לפני ההריון, ללא היסטוריה של סוכרת אצל קרובי משפחה מדרגה ראשונה, ללא היסטוריה של הפרעות בחילוף החומרים של פחמימות (כולל גלוקוזוריה) והיסטוריה מיילדתית ללא סיבוכים. כדי לסווג אישה כקבוצת סיכון נמוך לפתח סוכרת הריונית, כל הסימנים המפורטים חייבים להיות נוכחים. בקבוצת נשים זו, בדיקות באמצעות בדיקות עומס אינן מבוצעות ומוגבלות לניטור שגרתי של גליקמיה בצום.
על פי חוות דעת פה אחד של מומחים מקומיים וזרים, קבוצת הסיכון הגבוהה לפתח סוכרת הריונית כוללת נשים עם השמנת יתר משמעותית (BMI ≥30 ק"ג/מ"ר ), סוכרת אצל קרובי משפחה מדרגה ראשונה, סימנים לסוכרת הריונית בהיסטוריה או כל הפרעה במטבוליזם של פחמימות מחוץ להריון. כדי לסווג אישה בקבוצת הסיכון הגבוהה, די באחד מהסימנים המפורטים. נשים אלו נבדקות במהלך ביקורה הראשון אצל הרופא (מומלץ לקבוע את ריכוז הגלוקוז בדם על קיבה ריקה ולבצע בדיקה עם 100 גרם גלוקוז, ראה שיטה להלן).
הקבוצה בעלת סיכון ממוצע לפתח סוכרת הריונית כוללת נשים שאינן שייכות לקבוצות הסיכון הנמוכות והגבוהות: לדוגמה, עם עודף משקל קל לפני ההריון, עם היסטוריה מיילדתית מורכבת (עובר גדול, פוליהידרמניוס, הפלות ספונטניות, גסטוזה, מומים עובריים, לידות מתות) וכו'. בקבוצה זו, הבדיקות מתבצעות בתקופה קריטית להתפתחות סוכרת הריונית - שבועות 24-28 להריון (הבדיקה מתחילה בבדיקת סקר).
דווח על מספר גורמי סיכון קליניים נוספים להתפתחות סוכרת הריונית. גורמים קליניים אלה כוללים: [ 12 ]
- עודף משקל (מדד מסת גוף מעל 25)
- פעילות גופנית מופחתת
- קרוב משפחה מדרגה ראשונה עם סוכרת
- היסטוריה של סוכרת הריונית או יילוד עם מקרוזומיה, מחלות מטבוליות נלוות כגון יתר לחץ דם.
- HDL נמוך
- טריגליצרידים מעל 250
- תסמונת שחלות פוליציסטיות
- המוגלובין A1C גדול מ-5.7.
- חריגות בבדיקת סבילות לגלוקוז דרך הפה
- כל סמן משמעותי של עמידות לאינסולין (acanthosis nigricans)
- היסטוריה קודמת של מחלות לב וכלי דם
פתוגנזה
לקטוגן שליה אנושי הוא הורמון המופרש על ידי השליה במהלך ההריון. הרכבו דומה להורמון גדילה והוא גורם לשינויים מטבוליים חשובים במהלך ההריון כדי לשמור על מצבו התזונתי של העובר. הורמון זה מסוגל לגרום לשינויים ושינויים בקולטני אינסולין. נראה כי השינויים המולקולריים הבאים קשורים לירידה בספיגת גלוקוז על ידי רקמות פריפריאליות:
- שינוי מולקולרי של תת-היחידה בטא של קולטן האינסולין,
- זרחון מופחת של טירוזין קינאז,
- שיפוץ של סובסטרט קולטן אינסולין-1 ופוספטידילינוזיטול 3-קינאז.
רמות גלוקוז גבוהות אצל האם חוצות את השליה וגורמות להיפרגליקמיה עוברית. הלבלב העוברי מגורה בתגובה להיפרגליקמיה. התכונות האנבוליות של אינסולין מגרות צמיחת רקמת עובר בקצב מוגבר.
ישנם דיווחים לפיהם מדד מסת גוף גבוה יותר והשמנת יתר עלולים להוביל לדלקת בדרגה נמוכה. דלקת כרונית גורמת לסינתזה של חומצה קסנטורנית, אשר קשורה להתפתחות טרום-סוכרת וסוכרת הריונית. [ 15 ]
תסמינים סוכרת בהריון
סוכרת טרום הריונית
תסמינים אצל נשים בהריון עם סוכרת מסוג 1 ו-2 תלויים במידת הפיצוי ובמשך המחלה ונקבעים בעיקר על ידי נוכחות ושלב של סיבוכים כרוניים בכלי הדם של סוכרת (יתר לחץ דם עורקי, רטינופתיה סוכרתית, נפרופתיה סוכרתית, פולינוירופתיה סוכרתית וכו').
 [ 16 ], [ 17 ], [ 18 ], [ 19 ]
[ 16 ], [ 17 ], [ 18 ], [ 19 ]
סוכרת הריונית
תסמיני סוכרת הריונית תלויים במידת ההיפרגליקמיה. היא עשויה להתבטא כהיפרגליקמיה קלה על קיבה ריקה, היפרגליקמיה לאחר ארוחה, או התפתחות התמונה הקלינית הקלאסית של סוכרת עם ערכי גליקמיה גבוהים. ברוב המקרים, הביטויים הקליניים נעדרים או אינם ספציפיים. ככלל, קיימת השמנת יתר בדרגות שונות, לעיתים קרובות - עלייה מהירה במשקל במהלך ההריון. עם ערכי גליקמיה גבוהים, מופיעות תלונות על פוליאוריה, צמא, תיאבון מוגבר וכו'. הקשיים הגדולים ביותר באבחון הם מקרים של סוכרת הריונית עם היפרגליקמיה בינונית, כאשר גלוקוזוריה והיפרגליקמיה בצום לרוב אינן מזוהות.
בארצנו, אין גישות אחידות לאבחון סוכרת הריונית. על פי ההמלצות המודרניות, אבחון סוכרת הריונית צריך להתבסס על קביעת גורמי סיכון להתפתחותה ושימוש בבדיקות עומס גלוקוז בקבוצות סיכון בינוניות וגבוהות.
טפסים
בין הפרעות מטבוליזם הפחמימות אצל נשים בהריון, יש להבחין בין:
- סוכרת שהייתה קיימת אצל אישה לפני ההריון (סוכרת טרום הריונית) - סוכרת מסוג 1, סוכרת מסוג 2, סוגים אחרים של סוכרת.
- סוכרת הריונית או סוכרת של נשים בהריון היא הפרעה בכל דרגה של מטבוליזם של פחמימות (החל מהיפרגליקמיה מבודדת בצום ועד לסוכרת ברורה קלינית) עם הופעה וגילוי ראשון במהלך ההריון.
סיווג סוכרת טרום הריונית
לפי מידת הפיצוי של המחלה:
- פיצויים;
- פירוק.
סיווג סוכרת הריונית
סוכרת הריונית נבדלת בהתאם לשיטת הטיפול בה נעשה שימוש:
- פיצוי על ידי טיפול דיאטתי;
- מפצה על ידי טיפול באינסולין.
לפי מידת הפיצוי של המחלה:
- פיצויים;
- פירוק.
- E10 סוכרת תלוית אינסולין (בסיווג המודרני - סוכרת מסוג 1)
- E11 סוכרת שאינה תלויה באינסולין (בסיווג המודרני - סוכרת מסוג 2)
- E10(E11).0 - עם תרדמת
- E10(E11).1 - עם קטואצידוזיס
- E10(E11).2 - עם נזק לכליות
- E10(E11).3 - עם נזק לעיניים
- E10(E11).4 - עם סיבוכים נוירולוגיים
- E10(E11).5 - עם הפרעות במחזור הדם ההיקפי
- E10(E11).6 - עם סיבוכים ספציפיים אחרים
- E10(E11).7 - עם סיבוכים מרובים
- E10(E11).8 - עם סיבוכים שלא פורטו
- E10(E11).9 - ללא סיבוכים
- 024.4 סוכרת בהריון.
סיבוכים ותוצאות
אישה בהריון עם סוכרת ועוברה נמצאים בסיכון מוגבר לסיבוכי הריון כגון רעלת הריון, זיהומים, לידה חסומה, דימום לאחר לידה, לידה מוקדמת, לידה שקטה, מקרוזומיה, הפלה, הגבלת בגדילה תוך רחמית, אנומליות מולדות, פגיעות בלידה ומוות בתרחישים הגרועים ביותר. נשים נמצאות גם בסיכון לסיבוכי סוכרת ארוכי טווח, כולל רטינופתיה, נפרופתיה ונוירופתיה.
לאחר 42 יום לאחר הלידה, ניתן לראות גם את השפעות הסוכרת במהלך ההריון. ההערכה היא כי 30-50% מהנשים עם היסטוריה של סוכרת הריונית יפתחו אותה שוב בהריונות הבאים, ו-50% מהנשים הללו יפתחו סוכרת מסוג 2 תוך 5-10 שנים. בנוסף, ילדים שנולדו מהריונות עם סוכרת נמצאים בסיכון מוגבר לפתח השמנת יתר בילדות, הפרעות מטבוליות בגיל ההתבגרות וסוכרת מסוג 2 בבגרות, עקב חוסר איזון מטבולי שנצפה ברחם.
אבחון סוכרת בהריון
מומחים מקומיים וזרים מציעים את הגישות הבאות לאבחון סוכרת הריונית. הגישה החד-שלבית היא היעילה ביותר מבחינת עלות עבור נשים בסיכון גבוה לפתח סוכרת הריונית. היא כוללת ביצוע בדיקה אבחנתית עם 100 גרם גלוקוז. הגישה הדו-שלבית מומלצת לקבוצת הסיכון הממוצעת. בשיטה זו, מתבצעת תחילה בדיקת סקר עם 50 גרם גלוקוז, ואם היא חריגה, מתבצעת בדיקת 100 גרם.
בדיקת הסינון מתבצעת באופן הבא: האישה שותה 50 גרם גלוקוז מומס בכוס מים (בכל עת, לא על קיבה ריקה), ולאחר שעה נקבע רמת הגלוקוז בפלזמה הוורידית. אם לאחר שעה רמת הגלוקוז בפלזמה נמוכה מ-7.2 mmol/L, הבדיקה נחשבת שלילית והבדיקה מופסקת. (חלק מההנחיות מציעות רמת גליקמיה של 7.8 mmol/L כקריטריון לבדיקת סקר חיובית, אך הן מצביעות על כך שרמת גליקמיה של 7.2 mmol/L היא סמן רגיש יותר לסיכון מוגבר לסוכרת הריונית.) אם רמת הגלוקוז בפלזמה שווה או גדולה מ-7.2 mmol/L, מתבקשת בדיקה עם 100 גרם גלוקוז.
בדיקת 100 גרם גלוקוז דורשת פרוטוקול מחמיר יותר. הבדיקה מבוצעת בבוקר על קיבה ריקה, לאחר צום לילה של 8-14 שעות, על רקע תזונה רגילה (לפחות 150 גרם פחמימות ליום) ופעילות גופנית ללא הגבלה במשך 3 ימים לפחות לפני הבדיקה. יש לשבת במהלך הבדיקה; עישון אסור. הבדיקה קובעת גליקמיה בפלזמה ורידית על קיבה ריקה, לאחר שעה, לאחר שעתיים, ולאחר 3 שעות לאחר פעילות גופנית. סוכרת הריונית מאובחנת אם 2 ערכי גליקמיה או יותר שווים או עולים על הערכים הבאים: צום - 5.3 מילימול/ליטר, לאחר שעה - 10 מילימול/ליטר, לאחר שעתיים - 8.6 מילימול/ליטר, לאחר 3 שעות - 7.8 מילימול/ליטר. גישה חלופית עשויה להיות שימוש בבדיקה של שעתיים עם 75 גרם גלוקוז (הפרוטוקול דומה). כדי לקבוע את האבחנה של סוכרת הריונית במקרה זה, יש צורך שרמות הגלוקוז בפלזמה הוורידית בשתי בדיקות או יותר יהיו שוות או עולות על הערכים הבאים: צום - 5.3 מילימול/ליטר, לאחר שעה - 10 מילימול/ליטר, לאחר שעתיים - 8.6 מילימול/ליטר. עם זאת, לדברי מומחים מהאגודה האמריקאית לסוכרת, לגישה זו אין את התוקף של דגימה של 100 גרם. השימוש בקביעה הרביעית (שלוש שעות) של גליקמיה בניתוח בעת ביצוע בדיקה עם 100 גרם גלוקוז מאפשר בדיקה אמינה יותר של מצב מטבוליזם הפחמימות אצל אישה בהריון. יש לציין כי ניטור שגרתי של גליקמיה בצום אצל נשים בסיכון לסוכרת הריונית במקרים מסוימים אינו יכול לשלול לחלוטין סוכרת הריונית, מכיוון שרמת הגליקמיה התקינה בצום אצל נשים בהריון נמוכה במקצת מאשר אצל נשים שאינן בהריון. לפיכך, נורמוגליקמיה בצום אינה שוללת נוכחות של גליקמיה לאחר ארוחה, שהיא ביטוי של סוכרת הריונית וניתן לאתר אותה רק כתוצאה ממבחני מאמץ. אם מתגלים ערכי גליקמיה גבוהים בפלזמה ורידית של אישה בהריון: יותר מ-7 מילימול/ליטר על קיבה ריקה ויותר מ-11.1 בדגימת דם אקראית, וערכים אלה מאושרים למחרת, אין צורך בבדיקות אבחון, והאבחנה של סוכרת הריונית נחשבת מבוססת.
מה צריך לבדוק?
כיצד לבחון?
למי לפנות?
יַחַס סוכרת בהריון
נשים בהריון עם סוכרת נמצאות בסיכון לסיבוכים מיילדותיים ופרינטליים הבאים: הפלה ספונטנית, גסטוזה, פוליהידרמניוס, לידה מוקדמת, היפוקסיה ומוות עוברי תוך רחמי, מקרוזומיה עוברית, פיגור בגדילה תוך רחמית ויצירת אנומליות התפתחותיות עובריות, טראומה מלידה לאם ולעובר, תמותה גבוהה תוך ואחרי לידה. זו הסיבה שהטיפול בנשים בהריון עם סוכרת, הן בשלבי האשפוז והן בשלבי האשפוז, צריך להיות מאורגן מנקודת מבט של מניעה וניטור רציונליים של הסיבוכים הנ"ל. העקרונות העיקריים של ניהול רציונלי של נשים בהריון עם סוכרת וסוכרת הריונית כוללים:
שליטה גליקמית קפדנית ושמירה על פיצוי יציב של מטבוליזם פחמימות
ניהול סוכרת במהלך ההריון כרוך הן בהערכה סדירה של פיצוי לסוכרת על ידי אנדוקרינולוג (ניהול יומן, קביעת המוגלובין מסוכרר, התאמת טיפול תזונתי וטיפול באינסולין) והן במעקב עצמי אחר רמות הגלוקוז בדם על ידי האישה ההרה עצמה. ניטור עצמי של גליקמיה מתבצע על קיבה ריקה, לפני, שעה ושעתיים אחרי הארוחות העיקריות, ולפני השינה. אם מתגלה היפרגליקמיה לאחר הארוחה, היא מתוקנת מיד על ידי הזרקת אינסולין קצר טווח. ניטור עצמי של גלוקוז בשתן אינו מומלץ כיום בשל תכולת המידע הנמוכה שלו. האישה גם מנטרת באופן עצמאי קטונוריה (בחלק הבוקר של השתן, כמו גם עם גליקמיה מעל 11-12 מילימול/ליטר), מנהלת יומן סוכרת, שבו נרשמים רמות גליקמיה, מינוני אינסולין, מספר יחידות לחם, אירועים של היפוגליקמיה, אצטונוריה, משקל גוף, לחץ דם וכו'.
ניטור סיבוכי סוכרת
לפחות פעם אחת בשליש, נערכת פגישת ייעוץ עם רופא עיניים כדי להחליט על הצורך בפוטוקואגולציה בלייזר של הרשתית. תשומת לב מיוחדת ניתנת לניטור דינמי של הכליות. תדירות בדיקות המעבדה נקבעת באופן אינדיבידואלי. ניתן להציע את התוכנית הבאה כמדידה: פרוטאינוריה יומית - פעם בשליש, קריאטינין בדם - לפחות פעם בחודש, מבחן רברג - לפחות פעם בשליש, בדיקת שתן כללית - פעם בשבועיים. לחץ הדם מנוטר, במידת הצורך, נקבע (או מותאם) טיפול להורדת לחץ דם.
- מניעה וטיפול בסיבוכים מיילדותיים (אי ספיקה שלייתית, הפלה, הריון וכו') כוללים שימוש בתכשירים של פרוגסטרון, נוגדי טסיות דם או נוגדי קרישה, מייצבי ממברנות ונוגדי חמצון בהתאם למשטרי המיילדות המקובלים.
- מעקב אחר מצב העובר
הבדיקה מבוצעת לצורך אבחון וטיפול בזמן בסיבוכים כגון מומים, היפוקסיה, מקרוזומיה, פיגור בגדילה תוך רחמית של העובר. בשבועות 7-10, מתבצעת סריקת אולטרסאונד של העובר (לקביעת הכדאיות, חישוב אורך הכתר-עכוז ולברר את גיל ההריון). בשבועות 16-18, מתבצעת ניתוח לאלפא-פטופרוטאין בסרום (אבחון מומים בתעלת העצבית), β-CG ואסטריול. בשבועות 16-20, מתבצעת סריקת אולטרסאונד חוזרת של העובר (אבחון מומים משמעותיים בעובר). בשבועות 22-24, מתבצעת אקו לב של העובר לאבחון מומים קרדיווסקולריים בעובר. החל משבוע 28, כל שבועיים, מתבצעת ביומטריית אולטרסאונד של העובר (להערכת גדילת העובר והתאמת גודלו לגיל ההריון), אולטרסאונד דופלר והערכת קומפלקס השליה העוברית. החל משבוע 32 - קרדיוטוקוגרפיה שבועית (בתדירות גבוהה יותר במידת הצורך, בהתאם למצב המיילדותי). בשלבים מאוחרים יותר של ההריון, יש צורך ברישום יומי של הפעילות המוטורית של העובר על ידי האישה ההרה עצמה, כאשר הנתונים נקלטים ביומן סוכרת.
מטרות הטיפול בסוכרת במהלך ההריון
- פיצוי יציב של מטבוליזם של פחמימות לאורך כל ההריון.
- מניעה וטיפול בסיבוכים קיימים של סוכרת ומיילדות.
סוכרת טרום הריונית
- ערכי גליקמיה יעד (דם נימי): צום - 4.0–5.5 מילימול/ליטר, שעתיים לאחר האכילה < 6.7 מילימול/ליטר.
- ערכי HbA1c יעד (לפחות פעם אחת בכל טרימסטר) - בתוך ערכי הייחוס לנשים שאינן בהריון או מתחתיהם.
- קטונוריה נעדרת.
סוכרת הריונית
- ערכי גליקמיה יעד (דם נימי): צום - < 5.0 mmol/l, שעתיים לאחר האכילה < 6.7 mmol/l.
- ערכי HbA1c יעד (לפחות פעם אחת בכל טרימסטר) - בתוך ערכי הייחוס לנשים שאינן בהריון או מתחתיהם.
- קטונוריה נעדרת.
אינדיקציות לאשפוז
סוכרת טרום הריונית
לנשים בהריון עם סוכרת מסוג 1 ו-2 מומלץ בדרך כלל לעבור 3 אשפוזים מתוכננים. הראשון - בשלבים המוקדמים של ההיריון - לצורך בדיקה קלינית ומעבדתית מקיפה, החלטה על הארכת ההיריון, מעבר לבית ספר לסוכרת (לנשים עם סוכרת שאינן מוכנות להריון), ציון גיל ההיריון, פיצוי על סוכרת. השני - בשבוע 21-24 להריון - בזמן קריטי לפירוק פיצוי של סוכרת, כדי לפצות על חילוף החומרים של פחמימות ולמנוע התקדמות של סיבוכים סוכרתיים ומיילדותיים. השלישי - בשבוע 32 להריון לצורך ניטור וטיפול נוספים בסיבוכים מיילדיים ומיילדותיים, מעקב קפדני אחר העובר, קביעת זמן ושיטת הלידה.
סוכרת הריונית
אשפוז נדרש בגילוי ראשון של סוכרת הריונית לצורך בדיקה ובחירת טיפול, לאחר מכן במקרה של החמרה במהלך הסוכרת ועם אינדיקציות מיילדותיות.
שיטות טיפול בסוכרת במהלך ההריון
סוכרת טרום הריונית
האמצעי החשוב ביותר במקרה של הריון אצל נשים עם סוכרת הוא שינוי הטיפול ההיפוגליקמי. "סטנדרט הזהב" של טיפול היפוגליקמי במהלך ההריון הוא טיפול אינטנסיבי באינסולינים אנושיים מהונדסים גנטית. אם הריונה של אישה תוכנן, אז עד להופעת ההריון, היא כבר צריכה להיות בסוג זה של טיפול באינסולין. אם ההריון לא תוכנן והוא מתרחש אצל אישה עם סוכרת מסוג 2 הנוטלת תרופות היפוגליקמיות דרך הפה (תרופות סולפונילאוריאה, אקרבוז, מטפורמין, גליטזונים, גלינידים), יש להפסיק אותן ולקבוע טיפול באינסולין. אצל נשים עם סוכרת מסוג 2 הנמצאות בטיפול דיאטתי, טיפול באינסולין הוא בדרך כלל הכרחי גם כאשר ההריון מתרחש. אם אישה נטלה טיפול אינסולין מסורתי (לסוכרת מסוגים 1 ו-2), יש להעבירה לטיפול אינסולין אינטנסיבי במשטר של חמש זריקות (אינסולין קצר טווח 3 פעמים ביום לפני הארוחות העיקריות ואינסולין בינוני בבוקר לפני ארוחת הבוקר ולפני השינה). נתונים על השימוש באנלוגים של אינסולין אנושי במהלך ההריון מוגבלים כיום (אינסולין ליספרו, אינסולין אספרט, אינסולין גלרג'ין וכו').
במצבים של שינוי מתמיד בדרישות האינסולין במהלך ההריון, לצורך תיקון מינוני האינסולין בזמן, יש צורך להתייעץ עם אנדוקרינולוג עם ניתוח יומן הסוכרת פעם בשבועיים בשלבים המוקדמים, ובשבוע - החל משבוע 28 להריון. במקרה זה, יש לקחת בחשבון את דפוסי השינויים ברגישות לאינסולין ואת מאפייני הטיפול באינסולין בשלבים שונים של ההריון ובתקופה שלאחר הלידה.
בשליש הראשון של ההריון, רגישות הרקמות לאינסולין עולה, מה שמוביל לירידה בצורך של האישה ההרה באינסולין. הסיכון להיפוגליקמיה עולה משמעותית, ולכן יש להפחית את מינון האינסולין בצורה יעילה. עם זאת, אין לאפשר גם היפרגליקמיה, שכן בתקופה זו העובר אינו מסנתז אינסולין משלו, והגלוקוז של האם חודר בקלות דרך השליה לאיברים ולרקמות שלו. הפחתה מוגזמת במינון האינסולין מובילה במהירות להתפתחות קטואצידוזיס, שהיא מסוכנת במיוחד, שכן גופי קטון מתגברים בקלות על מחסום השליה ובעלי השפעה טרטוגנית חזקה. לפיכך, שמירה על נורמוגליקמיה ומניעת קטואצידוזיס בשלבים המוקדמים של ההריון נחוצות למניעת חריגות בהתפתחות העובר.
החל משבוע 13 להריון, תחת השפעת הורמוני שליה בעלי פעולה נגד אינסולין, הצורך באינסולין עולה, ולכן מינון האינסולין הנדרש להשגת רמות סוכרת נורמליות עולה בהדרגה. במהלך תקופה זו, העובר כבר מייצר אינסולין משלו. עם פיצוי לא מספק של סוכרת, היפרגליקמיה אצל האם מובילה להיפרגליקמיה והיפר-אינסולינמיה בזרם הדם של העובר. היפר-אינסולינמיה עוברית היא הגורם לסיבוכים כגון מקרוזומיה (פטופתיה סוכרתית), התבגרות לקויה של ריאות העובר, תסמונת מצוקה נשימתית של הילוד, היפוגליקמיה בילודים.
החל מהשבוע ה-32 להריון ועד הלידה, הסיכון להיפוגליקמיה עולה שוב. במהלך תקופה זו ניתן להפחית את מינון האינסולין ב-20-30%. שיפור במהלך הסוכרת בתקופה זו של ההריון קשור לצריכת גלוקוז מוגברת על ידי העובר הגדל ול"הזדקנות" השליה.
במהלך הלידה, עלולות להתרחש תנודות משמעותיות ברמות הגלוקוז בדם. עלולות להתפתח היפרגליקמיה וקטואצידוזיס (על רקע שחרור הורמונים אנטי-אינסולריים תחת השפעת כאב ופחד) והיפוגליקמיה חמורה הקשורה למאמץ פיזי כבד במהלך הלידה.
מיד לאחר הלידה, הצורך באינסולין יורד בחדות, ומגיע אצל חלק מהנשים ל-0-5 יחידות ביום. רמת הגליקמיה הנמוכה ביותר מתרחשת ביום הראשון-שלישי לאחר הלידה, ובמהלכם מינון האינסולין צריך להיות מינימלי. עד היום השביעי-עשירי של התקופה שלאחר הלידה, הצורך באינסולין חוזר בהדרגה לרמה שהייתה לאישה לפני ההריון.
סוכרת הריונית
השלב הראשון בטיפול בסוכרת הריונית הוא טיפול תזונתי בשילוב פעילות גופנית מדודה. העקרונות העיקריים של טיפול תזונתי הם הוצאת פחמימות קלות לעיכול (סוכר, דבש, ריבה, ממתקים, מיצי פירות וכו'), כמו גם צריכה חלקית ואחידה של פחמימות מורכבות לאורך היום (3 ארוחות עיקריות ו-3 ארוחות ביניים), המאפשרות לשלוט ברמות הסוכר בדם לאחר הארוחה ולמנוע קטוזיס של רעב. המקורות העיקריים לפחמימות הם דגנים, פסטה, מוצרי מאפה ללא חמצה, תירס, קטניות, תפוחי אדמה וכו'. התזונה צריכה להיות עשירה בחלבונים (1.5 גרם לק"ג משקל גוף), סיבים תזונתיים, ויטמינים ומינרלים. צריכת שומנים מוגבלת במידה בינונית (כדי למנוע עלייה מוגזמת במשקל). הגבלה חדה של תכולת הקלוריות בתזונה וצום מלא במהלך ההריון אינם התווית נגד!
אם ערכי הגליקמיה היעד לא מושגים במהלך הדיאטה במשך 1-2 שבועות, נקבע טיפול באינסולין. לעתים קרובות, מינונים קטנים של אינסולין קצר פעולה לפני הארוחות העיקריות מספיקים כדי לנרמל את חילוף החומרים של הפחמימות. עם זאת, ככל שההריון מתקדם, הצורך באינסולין עשוי להשתנות. יש לציין במיוחד שאם הדיאטה אינה יעילה, אין זה מקובל כלל לרשום תרופות היפוגליקמיות דרך הפה לנשים בהריון! סימני מקרוזומיה בביומטריה של אולטרסאונד של העובר עשויים לשמש אינדיקציה למתן טיפול באינסולין לאישה בהריון עם סוכרת הריונית. נשים בהריון עם סוכרת הריונית הנוטלות טיפול באינסולין צריכות לנהל יומן שבו נרשמים הפרטים הבאים: תוצאות הניטור העצמי של רמות הגלוקוז בדם (6-8 פעמים ביום), כמות הפחמימות לארוחה, המחושבת באמצעות מערכת יחידות הלחם (BU), מינוני אינסולין, משקל גוף (שבועי), הערות (אפיזודות של היפוגליקמיה, אצטונוריה, לחץ דם וכו'). כדי להעריך את יעילותו של כל סוג של טיפול בסוכרת הריונית (טיפול בדיאטה, טיפול באינסולין), רמת ההמוגלובין המסוכרר נבדקת לפחות פעם אחת בשליש.
סיבוכים ותופעות לוואי של הטיפול
אצל נשים הרות עם סוכרת וסוכרת הריונית, אשר מטופלות באינסולין ומפוצות היטב, הופעת היפוגליקמיה קלה היא בלתי נמנעת, שאינה מזיקה לאם ולעובר. נשים צריכות להיות מסוגלות להפסיק באופן עצמאי צורות קלות של היפוגליקמיה כדי למנוע התפתחות של תגובות היפוגליקמיות חמורות (עם פגיעה בתודעה).
 [ 32 ], [ 33 ], [ 34 ], [ 35 ]
[ 32 ], [ 33 ], [ 34 ], [ 35 ]
תזמון ושיטות אספקה
סוכרת טרום הריונית
מועד הלידה ושיטת הלידה נקבעים באופן אינדיבידואלי. המועד האופטימלי הוא 37-38 שבועות, השיטה המועדפת היא לידה מתוכנתת דרך תעלת הלידה הטבעית. מהלך הלידה אצל נשים עם סוכרת עשוי להיות מסובך עקב נוכחות ברוב המקרים של אי ספיקה שלייתית, גסטוזה, ולעתים קרובות מקרוזומיה עוברית ופוליהידרמניוס. יש לוודא שניתוח קיסרי מבוצע רק עבור אינדיקציות מיילדותיות, אך בפועל תדירות הלידה הניתוחית באמצעות ניתוח קיסרי אצל נשים עם סוכרת מגיעה לעתים קרובות ל-50% ומעלה. אינדיקציות נוספות לניתוח קיסרי בסוכרת עשויות להיות התקדמות של סיבוכי סוכרת כרוניים והתפתחות של סיבוכי סוכרת חריפים. לידה מוקדמת מתבצעת במקרה של הידרדרות חדה במצב העובר, התקדמות גסטוזה, רטינופתיה (הופעת דימומים טריים מרובים בפונדוס), נפרופתיה (התפתחות סימנים של אי ספיקת כליות). בלילה שלפני ניתוח קיסרי, אישה בהריון עם סוכרת מקבלת מינון קבוע של אינסולין בינוני-פעולה. ביום הניתוח, מופסקות זריקות אינסולין תת עוריות ומתחילים עירוי תוך ורידי של תערובת גלוקוז-אשלגן עם אינסולין תחת שליטה גליקמית כל 1-2 שעות בשיטת האקספרס. רמת הגליקמיה היעד במהלך לידה או ניתוח קיסרי (בדם נימי) היא 4-7 מילימול/ליטר. טיפול אנטיביוטי משמש להפחתת הסיכון לסיבוכים זיהומיים בתקופה שלאחר הלידה.
סוכרת הריונית
סוכרת הריונית כשלעצמה אינה אינדיקציה לניתוח קיסרי או ללידה מוקדמת לפני סיום 38 שבועות הריון מלאים. הזמן האופטימלי ללידה הוא במהלך השבוע ה-38 להריון (אלא אם כן המצב המיילדותי מחייב אחרת). הארכת הריון מעבר ל-38 שבועות אינה אינדיקציה, מכיוון שהיא מגבירה את הסיכון למקרוזומיה. שיטת הלידה נקבעת על פי האינדיקציות המיילדותיות.
ניהול נוסף
סוכרת טרום הריונית
במקרה של סוכרת מסוג 2 במהלך ההנקה, מומלץ להמשיך טיפול באינסולין, מכיוון ששימוש בתרופות היפוגליקמיות דרך הפה במהלך ההנקה עלול לגרום להיפוגליקמיה אצל הילד. לאחר הפסקת ההנקה, נשים עם סוכרת מסוג 1 ו-2 צריכות להתייעץ עם אנדוקרינולוג כדי להתאים טיפול היפוגליקמי וסימפטומטי [מרשם אנלוגים מודרניים של אינסולין אנושי, תרופות היפוגליקמיות דרך הפה (לסוכרת מסוג 2), סטטינים וכו'], וכן להמשיך ניטור וטיפול בסיבוכי סוכרת. לפני השחרור מבית החולים (לאחר הלידה), מומלץ לדון בשיטות אפשריות למניעת הריון.
סוכרת הריונית
לאחר הלידה, 98% מהנשים שחלו בסוכרת הריונית חוו מטבוליזם פחמימות נורמלי. אם זה לא קורה, יש לחשוב על סוכרת מסוג 1 שהתפתחה לראשונה במהלך ההריון (אם הצורך באינסולין נותר) או סוכרת מסוג 2 (אם אין צורך בטיפול באינסולין). כל הנשים שחלו בסוכרת הריונית נמצאות בסיכון מוגבר לפתח סוכרת מסוג 2, ולכן 1.5-3 חודשים לאחר הלידה, עליהן להתייעץ עם אנדוקרינולוג לצורך הערכה מדויקת של מצב מטבוליזם הפחמימות (ביצוע בדיקת סבילות לגלוקוז דרך הפה עם 75 גרם גלוקוז) וקביעת תדירות התצפית הדינמית.
מידע נוסף על הטיפול
מְנִיעָה
מניעת סוכרת טרום הריונית תלויה בצורתה הפתוגנית (סוכרת מסוג 1, סוכרת מסוג 2, סוגים אחרים של סוכרת) והיא אחת הבעיות הדחופות ביותר ועדיין לא פתורות לחלוטין של הרפואה המודרנית.
מניעת סיבוכים של סוכרת טרום הריונית (לאם ולעובר) מבוססת על קידום נרחב של הכנה טרום הריונית בקרב נשים עם סוכרת. כעת הוכח כי תכנון הריון הוא הכיוון המבטיח ביותר לשיפור הפרוגנוזה להריון בקרב נשים עם סוכרת מסוג 1 וסוג 2. העקרונות העיקריים של הכנה טרום הריונית כוללים:
- ליידע נשים על הסיכונים הכרוכים בהריון לא מתוכנן על רקע שליטה מטבולית לקויה (סיכון גבוה למומים ואובדן עובר, הריון מסובך, התקדמות סיבוכים כרוניים בכלי הדם של סוכרת עד לאובדן ראייה וצורך בהמודיאליזה);
- השגת פיצוי קפדני של סוכרת (השגת רמת המוגלובין מסוכרר של פחות מ-7% מבלי להגביר את תדירות ההיפוגליקמיה) לפחות 2-3 חודשים לפני ההריון ובמהלך ההריון;
- סקר וטיפול בסיבוכי סוכרת כרוניים לפני הריון;
- זיהוי וטיפול במחלות גינקולוגיות וחוץ-גניטליות נלוות לפני ההריון.
יישום העקרונות הבסיסיים של הכנה טרום-הריונית מתבצע בשיטות הבאות:
- שינוי אורח חיים: מומלץ תזונה בריאה, הפסקת עישון, תוספת חומצה פולית (4-5 מ"ג/יום) וצריכת מלח עם יוד;
- בדיקה וטיפול מקיפים על ידי צוות רב-תחומי מנוסה של מומחים (אנדוקרינולוג, מיילד-גינקולוג, מטפל, רופא עיניים, נוירולוג, גנטיקאי ואחרים);
- שילוב נשים בניהול סוכרת (הכשרה בבית ספר לסוכרת);
- אמצעי מניעה לכל תקופת השגת פיצוי על סוכרת וטיפול בפתולוגיה נלווית;
- שינוי טיפול היפוגליקמי וטיפול תרופתי אחר: בסוכרת מסוג 2, יש להפסיק תרופות היפוגליקמיות דרך הפה ולרשום טיפול באינסולין; יש להפסיק את הטיפול במעכבי ACE, סטטינים וכו'.
הנקודות החשובות ביותר במהלך בדיקה על ידי מומחים בעלי פרופילים שונים הן הבאות. בבדיקת מערכת הלב וכלי הדם, יש צורך לברר את נוכחותם וחומרתם של יתר לחץ דם עורקי, מחלת לב כלילית, מקרואנגיופתיה סוכרתית, מחלות אחרות של הלב וכלי הדם. בדיקה מפורטת של הכליות צריכה לענות על השאלה לגבי נוכחות ושלב של נפרופתיה סוכרתית, בקטריאוריה אסימפטומטית, פיילונפריטיס כרונית וכו'. יש צורך בייעוץ עם נוירולוג לאבחון נוירופתיה סנסומוטורית, צורות שונות של נוירופתיה סוכרתית אוטונומית (לב וכלי דם, מערכת העיכול, מערכת השתן), תסמונת כף הרגל הסוכרתית. יש צורך גם להעריך את מצבם של איברים אחרים במערכת האנדוקרינית: קודם כל, בלוטת התריס. בדיקת קרקעית העין עם אישון מורחב על ידי רופא עיניים מנוסה היא חובה כדי לקבוע את שלב הרטינופתיה הסוכרתית ואת האינדיקציות לפוטוקוגולציה בלייזר של הרשתית. אם מתגלים אינדיקציות כאלה, יש לבצע פוטוקוגולציה בלייזר של הרשתית לפני ההריון. יש צורך בבדיקה מקיפה על ידי רופא מיילד-גינקולוג כדי להעריך את מצב תפקוד הרבייה, נוכחות של זיהומים ספציפיים ולא ספציפיים באיברי המין. אם מתגלים מוקדי זיהום (זיהום אורגניטלי, אורדוטוגני, זיהום אף אוזן גרון), יש צורך לחטא אותם לפני ההריון, מכיוון שנוכחות של תהליך דלקתי כרוני בגוף מסבכת את הפיצוי על סוכרת.
לאחר קבלת תוצאות הבדיקה, נקבעות התוויות נגד יחסיות ומוחלטות לנשיאת הריון באופן מייעץ.
התוויות נגד מוחלטות להריון בסוכרת הן:
- נפרופתיה סוכרתית חמורה עם חלבון בשתן וסימנים של אי ספיקת כליות כרונית התחלתית;
- רטינופתיה פרוליפרטיבית מתקדמת ועמידה;
- מחלת לב איסכמית קשה;
- נוירופתיה אוטונומית חמורה (היפוטנסיה אורתוסטטית, גסטרופרזיס, אנטרופתיה, אובדן היכולת לזהות היפוגליקמיה).
יש לקחת בחשבון התוויות נגד יחסית להריון בסוכרת:
- פירוק המחלה בתקופה המוקדמת של ההריון (התפתחות של קטואצידוזיס סוכרתית בתקופה זו מגבירה את הסיכון לחריגות התפתחותיות עוברית);
- שילוב של סוכרת עם מחלות נלוות קשות (לדוגמה, פיאלונפריטיס כרונית חוזרת ונשנית, שחפת פעילה, מחלות דם, מחלות לב וכו').
מניעת סוכרת הריונית מורכבת מתיקון גורמי הסיכון הניתנים להסרה להתפתחותה (בעיקר השמנת יתר). מניעת סיבוכים של סוכרת הריונית (עבור האם והעובר) מורכבת מגילוי מוקדם וטיפול פעיל (הרחבת האינדיקציות לטיפול באינסולין) במחלה זו.
פעילות גופנית ידועה זה מכבר כמשפרת את הומאוסטזיס של גלוקוז באמצעות השפעות ישירות או עקיפות על רגישות לאינסולין באמצעות מנגנונים מרובים. לדוגמה, לפעילות גופנית יש השפעות בלתי תלויות על סילוק גלוקוז, והיא מגבירה את סילוק הגלוקוז הן בתיווך אינסולין והן שאינו בתיווך אינסולין. [ 36 ], [ 37 ] לפעילות גופנית עשויות להיות גם השפעות ארוכות טווח על שיפור הרגישות לאינסולין באמצעות עלייה במסה ללא שומן. [ 38 ] יתר על כן, יתרונות במניעה או עיכוב התפתחות סוכרת מסוג 2 דווחו שוב ושוב בקרב נשים שאינן בהריון. [ 39 ], [ 40 ] לפיכך, פעילות גופנית עשויה להיות בעלת פוטנציאל למנוע סוכרת הריונית וההשלכות הבריאותיות השליליות הנלוות לה.
תַחֲזִית
למרות העובדה שהריון אצל נשים עם סוכרת מלווה בסיכון גבוה לסיבוכים מיילדים ופרינטליים, תכנון הריון וניהולו הרציונלי תורמים להפחתה משמעותית בתוצאות שליליות בהריון עבור האם עם סוכרת וצאצאיה.

