המומחה הרפואי של המאמר
פרסומים חדשים
אוסטאוכונדרופתיה
סקירה אחרונה: 23.04.2024

כל תוכן iLive נבדק מבחינה רפואית או נבדק למעשה כדי להבטיח דיוק עובדתי רב ככל האפשר.
יש לנו קווים מנחים קפדניים המקור רק קישור לאתרים מדיה מכובד, מוסדות מחקר אקדמי, בכל עת אפשרי, עמיתים מבחינה רפואית מחקרים. שים לב שהמספרים בסוגריים ([1], [2] וכו ') הם קישורים הניתנים ללחיצה למחקרים אלה.
אם אתה סבור שתוכן כלשהו שלנו אינו מדויק, לא עדכני או מפוקפק אחרת, בחר אותו ולחץ על Ctrl + Enter.
קבוצה של מחלות עם מחזור מחזורי ארוך, תת תזונה של רקמת העצם נמק עוד aseptic שלה הם אוסטאוכונדרופתיה.
לפתולוגיה זו יש אופי דיסטרופי והיא קשורה קשר הדוק לגורמים גנטיים. על פי הסיווג הבינלאומי של מחלות ICD 10, הוא נכלל בקבוצה XIII מחלות של מערכת השלד והשרירים (M00-M99):
M80-M94 Osteopaths ו Chondropati:
- M80-M85 הפרות של צפיפות העצם ומבנה.
- M86-M90 אוסטאופתיה אחרת.
- M91-M94 Chondropati.
על פי תופעות רדיולוגיות וסימנים קליניים משניים, המחלה קשורה בשיקום והחלפת שטחי העצם ההרוסים. Asteochondrocrosis אספטי מאופיין על ידי תהליכים כגון מחזורי להחלפה:
- דלקת עצם לא דלקתית (אספטית).
- שבר פתולוגי באזור הנגוע.
- ספיגה ודחייה של חלקים נמקיים של העצם.
- התאוששות נזק.
אם הסחוס המפרקי הוא מעורב בתהליך הפתולוגי, אז יש סיכונים גבוהים של תפקוד לקוי של הפונקציה שלו. המחלה מאופיינת כמובן ארוך וכרוני. עם טיפול הולם והולם יש תוצאה חיובית.
אֶפִּידֶמִיוֹלוֹגִיָה
על פי נתונים רפואיים, מחלות רבות של מערכת השלד והשרירים קשורות עם מבנה העצם פגום צפיפות נמצאים לרוב אצל קשישים. אבל עם אוסטאוכונדרופתיה כל הדרך מסביב, זה בא לידי ביטוי בתקופה של צמיחה פעילה של האורגניזם. הוא מאובחן בעיקר חולים 10-18 שנים של מבנה גוף אתלטי. יחד עם זאת, רוב המקרים הם בנים.
האזור הנפגע העיקרי הוא העצמות של המפרקים, אשר חשופים לעומסים שרירים מוגברת microtraumas: הברכיים, מפרק הירך, הרגליים. מטופלים מבוגרים עם נגעים משותף ניוונית מאובחנים עם osteoarthritis, אשר יש תמונה קלינית דומה נמק aseptic.
גורם ל אוסטאוכונדרופתיה
נכון להיום, הגורם המדויק להתפתחות נגעים ניווטיים-נמקיים של חלקים מסוימים של העצמות לא הוקם. מחקרים מראים כי אוסטאוכונדרופתיה קשורה לגורמים אלה:
- נטייה תורשתית
- חוסר איזון הורמונלי.
- מחלות אנדוקריניות.
- הפרות של Exchange.
- עשבי תיבול תכופים ו microtraumas.
- מחלות מדבקות.
- תזונה לא מאוזנת.
- אינטראקציה פגומה בין רקמת העצמות לבין כלי הדם.
- הפרה של trophism העצבים ואת הרגולציה של זרימת הדם.
- הגפיים ואת עמוד השדרה נמצאים במצב לא טבעי במשך תקופה ארוכה של זמן.
- אטרופיה של שרירי הירך.
- קבלה ממושכת של קבוצות מסוימות של תרופות.
בתהליך האבחון נלקחים בחשבון כל הסיבות הנ"ל, והטיפול נועד למניעתן בעתיד.
 [5],
[5],
גורמי סיכון
ישנם מספר גורמים אשר להגדיל באופן משמעותי את הסיכון של תת תזונה של רקמת העצם:
- ילדים ומתבגרים.
- מסת שריר מפותחת.
- עודף משקל.
- מין זכר.
- גורם גנטי.
- פתולוגיה אנדוקרינית.
- תזונה לקויה.
- הפרעות במטבוליזם של ויטמינים וסידן.
- מאמץ פיזי מוגזם, פגיעה.
- מחלת רקמות מערכתית.
- שימוש בקורטיקוסטרואידים.
- הפרעות נויטרופיות.
- שינויים בגיל.
- מומים מולדים של איברים ומערכות.
- נעליים לא נכונות.
ככל שילובים יותר של הגורמים לעיל, גבוה הסיכון לפתח אוסטאוכונדרופתיה.
 [6],
[6],
פתוגנזה
מנגנון הפיתוח של הנזק לעצמות ולמפרקים אינו מובן במלואו. הפתוגנזה של אוסטאוכונדרופתיה קשורה במאמץ פיזי מוגזם ופציעה. ישנם גם מספר גורמים אחרים שיש להם נטייה להתפתחות המחלה:
- תסמונת מטבולית (חומרים מטבוליים שאין להם תחליף).
- חוסר איזון הורמונלי עקב פתולוגיות אנדוקריניות.
- מחלות של יותרת המוח, בלוטת התריס, השחלות, בלוטת יותרת הכליה.
- מחלות זיהומיות שונות.
- מחסור של מגנזיום, סידן וחומרים מועילים אחרים בגוף.
- הפרעת אספקת הדם לרקמת העצם.
- השמנת יתר של כל שלב.
- ספורט מקצועי ו microtraumas תכופים.
תהליך הניוון-דיסטרופי בעצמות קשור קשר הדוק לגורמים תורשתיים. אם אחד ההורים סובל מפגיעה בעצמות ובמפרקים, הרי שבפעולת הגורמים הנ"ל עלול הילד לרשת את הבעיה.
תסמינים אוסטאוכונדרופתיה
ישנם מספר סוגים של אוסטאוכונדרופתיה, שלכל אחד מהם יש סימפטומים משלו.
שקול את הסימפטומים של הפתולוגיות הנפוצות ביותר:
- פגיעה במפרק הירך:
- חולים 4-9 שנים.
- הגבלת התנועות במפרק.
- ניוון שרירים ברגל התחתונה ובירך.
- התבוסה של ראש עצם הירך.
- כאב חמור באזור הפגוע.
- ברכות בברך.
- קיצור של איבר כואב על ידי 1-2 ס"מ.
- שוקה צלקתית:
- חולים בגילאי 15-15, זכר.
- נפיחות באזור המושפע.
- כאב מוגבר עם תנועות אינטנסיביות.
- תפקוד משותף פגום.
- Metatarsus:
- גיל הילדים של המטופלים.
- כאב שיטתי בנגע.
- נפיחות ואדמומיות של העור מגב כף הרגל.
- הגבלת תפקוד מוטורי.
- קיצור של אצבעות 2 ו 3 של הגפיים מושפע.
- פגיעה בחוליות ובשדרה:
- קיפאוזיה של עמוד השדרה החזי והמורך התחתון.
- אי נוחות מאחור.
- Neuralgia בינאישיים.
- עייפות גב מהירה.
- דפורמציה של קטע מושפע.
לוקליזציה של תסמונת הכאב תלויה לחלוטין באזור הנזק, וחומרת הכאב תלויה בחומרת התהליך הפתולוגי. בכל המקרים, חוסר הנוחות גדל עם מאמץ פיזי, גורם למספר תסמינים נוספים.
ישנם מספר תסמינים המצביעים על התפתחות נמק אספטי. הסימנים הראשונים של המחלה כוללים:
- פעילות גופנית גורמת להחמרת הכאב באזור הנגוע.
- נפיחות של רקמות מושפעות.
- מחנק של המפרקים במהלך התנועות.
- פונקציות מוטוריות מוגבלות וצלילות.
- שינויים במבנה ואטרופיה שרירית.
התעלם מן השלטים הנ"ל אינו מקובל. ללא טיפול רפואי בזמן, הם מתחילים להתקדם במהירות, גרימת כאב חריף וסיבוכים.
שלבים
מחלה ניוונית-נמקית של חלקים מסוימים של העצם יש כמה שלבים, שלכל אחד מהם תסמינים מסוימים:
- נמק של רקמת העצם - יש כאב מתון באזור הפגוע עם תפקוד לקוי של איבר. בלוטות הלימפה האזוריות הן נורמליות, המישוש אינו מגלה דבר. שינויים רדיולוגיים נעדרים. נמשך בין מספר חודשים לשישה חודשים.
- שבר דחיסה - העצם שוקעת ונפגעים באזורים זה לזה. יש כהה הומוגנית של אזור הנגע ואת היעדר דפוס מבני על הרנטגן. שלב זה נמשך בין 2 ל 6 חודשים או יותר.
- פיזור - חידוש של אזורי עצם מתים. האזורים הפגועים מוחלפים ברקמת גרגר ואוסטאוקלסטים. על צילומי רנטגן, ירידה בגובה העצם, כמו גם פיצול של אזורים מושפעים עם לסירוגין אזורי כהה ואור. משך בין שישה חודשים ל 2-4 שנים.
- שחזור - שחזור הדרגתי של הצורה והמבנה של העצם. נמשך מספר חודשים עד מספר שנים.
משך כל השלבים הוא 2-4 שנים. אם אתה עוזב את המחלה ללא טיפול רפואי, תהליך ההתאוששות ימשיך עם דפורמציה שיורית, מה שמוביל לפיתוח arthrosis מעוות.
טפסים
נמק אספטי יכול להתרחש באזורים מבטל של עצם כלשהי. המצב הפתולוגי מחולק למספר סוגים, שלכל אחד מהם מאפיינים משלהם של הקורס והטיפול.
- עצמות צינוליות (אפיפיזה):
- ראש עצם הירך הוא מחלת לג-קלוה-פרת '.
- ראש העצם המטטרסלית של I- III, הקצה הקדמי של עצם הבריח, אצבעות הידיים - מחלת קלר השנייה.
- עצמות צינוליות קצרות:
- רגל סקאפידית - מחלת קוואר I.
- עצם העצם ביד - מחלת קינבק.
- קרפיון סקאפאיד - מחלת פרייזר.
- הגוף של עמוד השדרה - מחלת Calvet.
- Apophyseses:
- Tuberosity tibial - Osgood-Schlatter המחלה.
- הילוק של קלקניוס - מחלת חלונד-שינז.
- Apophyseal חוליות טבעות - Scheuermann-Mau המחלה.
- פני השטח של המפרקים - מחלת קניג.
כמו כן, assteic osteochondronecrosis מחולק לאלו אשר מטופלים עם תרופות ודורשים התערבות כירורגית. האחרונים כוללים:
- קניג (מחלת הפמורל).
- מחלת דיאז (עצם הקרסול).
- מחלת לג-קאלב-פרתס (ראש הירך).
- מחלת לארסן (מוט תחתון של הפטלה).
- מחלת לובן (משטח המפרק של הפטלה).
שיטת הטיפול וההערכה להתאוששות תלויה בסוג המחלה הפתולוגית.
לתהליך הניוון-דיסטרופי בעצמות יש מספר שלבים. לכל שלב יש זנים משלו ותכונותיו האופייניות.
שקול בפירוט רב יותר את הסיווג של אוסטאוכונדרופתיה:
- הפרעות דיסטרופית ונמקית בעצמות צינולריות (אפיפיזה). קטגוריה זו כוללת:
- ראש עצם מטטרסלית.
- עצם הבריח (חלק מהעצם בעמוד השדרה החזי).
- פלנגות באצבעות הגפיים העליונות.
- נזק של עצמות צינורי קצר:
- עצם רגל סקאפידית.
- עצם הירך של היד.
- קרפיון.
- גוף החוליות.
- תהליך פתולוגי באפופיסים:
- טיוביות טיבית.
- עקב עקב
- טבעות אפופיסריות של עמוד השדרה.
- נזק על פני השטח של המפרקים בצורת טחב ושטחי:
- מפרק המרפק
- קרסוליים
- מפרק הברך
ברוב המקרים, מחלה ניוונית-נקרוטית מתרחשת בחולים של גיל ההתבגרות והתבגרות, המשפיעה על העצמות ועל המפרקים. עבור כל צורות המחלה מאופיין קורס כרוני שפיר עם תוצאה חיובית.
אוסטאוכונדרופתיה לאובן
התבוסה של המשטח המפרקי של הפטלה היא מחלה ניוונית-נמקית של לאובן. הוא מבוסס על נמק אספטי של הפטמה ופגיעה בסחוס. הפתולוגיה מתרחשת בחולים בגילאי 12-14 והיא חד צדדית. הוא מתפתח בשל microtrauma כרונית באזור הפטלה, עם נקעים, הפרה של ביומכניקה quadriceps.
הסימפטומים מתבטאים ככאב מתון לסירוגין באזור מפרק הברך. ההתרחשות שלהם אינה קשורה תמיד במאמץ פיזי. במקביל, התנועה במפרק היא ללא כאבים ושומרת במלואה.
האבחון מורכב מאוסף של אנמנסיס, קומפלקס של שיטות מעבדה ושיטות אינסטרומנטליות. האינפורמטיבי ביותר כולל CT, MRI ורדיוגרפיה. ארתרוסקופיה מבוצעת כדי לבצע אבחנה סופית. הטיפול שמרני. הרופא רושם קורס של תרופות, פיזיותרפיה, טיפול גופני. עם טיפול בזמן, המחלה יש פרוגנוזה חיובית.

סיבוכים ותוצאות
בין הסיבוכים האפשריים וההשלכות של אוסטאוכונדרופתיה, המטופלים לרוב מתמודדים עם הבעיות הבאות:
- הפרת הפונקציונליות של המפרקים.
- שינוי מבנה העצם.
- הגבלה במפרק הגפיים הפגועות.
- תהליכים דיסטרופיים במפרקים.
- הרס איטי של רקמת העצם.
כדי למנוע סיבוכים, אתה צריך מיד לחפש עזרה רפואית מלא לבצע פגישות רפואיות.
אבחון אוסטאוכונדרופתיה
אם יש חשד למחלה ניוונית-נמקית בחלקים מסוימים של העצמות, מתבצע מערך של מעבדה ושיטות אינסטרומנטליות, כמו גם גישה דיפרנציאלית.
אבחון של אוסטאוכונדרופתיה מתחיל עם איסוף ההיסטוריה ולמידה של התמונה הקלינית. יתר על כן, בדיקות דם ומבחנים ראומטיים נקבעו. תשומת לב מיוחדת מוקדשת לרדיוגרפיה.
בשלב הראשוני של המחלה, צילום הרנטגן אינו אינפורמטיבי מאוד, ולכן, MRI ו- CT מבוצעות כדי לזהות את השינויים הקטנים ביותר במבנה העצם. בדיקות אבחון מוצגים גם במהלך תהליך הטיפול כדי לקבוע את יעילותו.
מנתח
אבחון מעבדה של נמק aseptic יש צורך לקבוע את רמת המינרלים בדם, סמנים של היווצרות העצם ואת ספיגת העצם בנוזלים ביולוגיים. ניתוח כללי של דם ושתן אינו אינפורמטיבי במהלך תהליכים ניווניים בעצמות, אך מתבצעים כדי להעריך את מצבו הכללי של הגוף ולזהות תהליכים דלקתיים.
- ניתוח של קביעת מינרלים בדם.
- סידן - המרכיב העיקרי של העצם, מעורב בבניית השלד. הנורמה שלה בדם ורידי היא 2.15-2.65 mmol / l. אם הערכים הם מתחת לנורמלי, אז מחסור במינרלים הוא פיצוי על ידי שטיפת מן העצמות. זה מוביל להרס הדרגתי של העצם ואינו מופיע על הבריאות הגלוי של הגוף.
- זרחן ומגנזיום - אינטראקציה עם סידן, לשפר את החדירה לרקמות העצם. עם ערך מוגבר של זרחן, סידן נשטף מתוך הגוף. היחס הנורמלי בין סידן וזרחן הוא 2: 1. הנורמה של זרחן בדם היא מ 0.81 ל 1.45 mmol / l, הנורמה של מגנזיום הוא מ 0.73 ל 1.2 mmol / l. במקרה של הפרה באזור הגידול של העצמות הספוגיות, הערכים שלהם עשויים לרדת או להישאר בטווח הנורמלי.
- מחוונים ביוכימיים של הרס רקמות עצם
חלבון קולגן, המספק כוח וגמישות של רקמת העצם, הוא החומר העיקרי של החומר הבינוסי, הנמצא בין צלחות העצם. עם התבוסה של העצמות, החלבון, כמו קולגן, נהרס, נשבר למספר סמנים. חומרים להיכנס הדם בצורה ללא שינוי מופרשים עם שתן.
הסמנים העיקריים של נמק aseptic כוללים: deoxypyridone (DPID), pyridinoline ו Cross-Laps. האחרון הוא 8 חומצות אמינו המרכיבות קולגן מעורב בבניית חלבונים.
גם במהלך האבחון, אינדיקטורים של העצם היווצרות ניתוח. האינפורמטיבי ביותר הוא osteocalcin. חומר זה מיוצר על ידי osteoblasts במהלך היווצרות רקמת העצם חודר חלקית לתוך מחזורית מערכתית. עם התבוסה של העצמות, רמתה עולה.
 [19]
[19]
אינסטרומנטלי
מרכיב חובה של אבחון במקרים של חשד אוסטאוכונדרופתיה היא מורכבת של בדיקות אינסטרומנטליות. טכניקות חומרה יש מספר אינדיקציות עבור:
- לאחרונה נפגעו פציעות.
- אקוטי, כאב כרוני, מקרין לחלקים אחרים של הגוף.
- מעקב אחר יעילות הטיפול.
- הכנה לניתוח.
- הערכת עצם וכלי דם.
- רנטגן - נותן מושג כללי על מצב העצם המושפעת. אינו מזהה הפרעות במחזור הדם. ככלל, תמונות מבוצעות במספר תחזיות לניתוח מדויק יותר.
- טומוגרפיה ממוחשבת - בדיקה של שכבה אחר שכבה של עצמות ורקמות רכות. הוא קובע את מבנה העצם המושפעת ומצב כלי הדם בעזרת חומר ניגוד.
- דימות תהודה מגנטית - מגלה שינויים פתולוגיים בשלבים המוקדמים. גלים אלקטרומגנטיים משמשים כדי לחזות את האזור המושפע.
- Scintigraphy - מזהה תהליכים עצביים לא נורמליים בשלבים המוקדמים, לפני שהם מופיעים בצילום הרנטגן. משמש לרוב כשיטה נוספת עבור MRI או CT. בפרקטיקה ילדים נעשה שימוש נדיר.
- Arthroscopy - מאפשר לך להעריך במדויק את מצב מפרק הברך ולעשות טקטיקות נוספות של הטיפול. משלב פונקציות אבחון וטיפול. זה נפוץ ביותר כדי לאבחן קניג של המחלה, כלומר, lesions של condyles הירך.
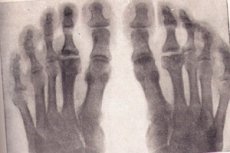
אוסטאוכונדרופתיה על רונטגן
רדיוגרפיה מתייחסת לסטנדרט הזהב של מחקר לחשיד למחלת עצם ניוונית. שקול את הסימנים העיקריים של osteochondropathy של כל מיקום על הרנטגן:
- נמק של עצם ספוגי ומוח עצם. סחוסים מפרקיים אינם חשופים למוות.
- שבר פתולוגי - רקמת העצם המתה אינה פונקציונלית, הטרבולים של החומר הספוגי אינם עומדים בעומס המופעל עליהם. ישנם סימנים של דפורמציה העצם, קיצור דחיסה על צילומי רנטגן. שלב זה נמשך כחצי שנה.
- שלב של רספורציה של המוני נמק באמצעות תמוגה. על roentgenogram, יש המוני נמקי מוקף osteoclasts. אפיפיזה יש מבנה הטרוגני, ייתכן שיש סימנים של דימום ואחריו הסתיידות, שינויים ציסטיים.
- בשלב התיקון, כלומר, שחזור של מבנה העצם, רדיוגרפיה מראה תחומי הארה של רקמת העצם החדשה שנוצרה על ידי שינויים ציסטיים.
כדי לקבוע את השלב של המחלה, את התוצאות של רדיוגרפיה מושווים עם הסימפטומים הקליניים של המחלה.
אבחון דיפרנציאלי
כאשר עושים אבחנה סופית, אוסטאוכונדרופתיה מובחנת ממחלות סימפטומטיות אחרות. תסמין המחלה מושווה לפתולוגיות כאלה:
- דלקת ארתרוזיס.
- שחפת של העצמות.
- דלקת פרקים.
- טרשת עורקים.
- שינויי עצם ניווניים-מתרבים.
- נויפלסמה.
- מחלות זיהומיות ודלקתיות.
- תסמונות של דחיסה וצביטת עצבים היקפיים.
בעת ביצוע אבחנה דיפרנציאלית, נבדק קומפלקס של בדיקות מעבדה ואינסטרומנטליות, וכן נקבע שלב הנמק האספטי.
יַחַס אוסטאוכונדרופתיה
על פי תוצאות האבחון, האורתופד משרטט תוכנית לטיפול בנמק אספרטי. ראשית, המטופלים נקבעים קורס של תרופות, הכולל את התרופות הבאות:
- משככי כאבים
- נוגדות דלקת לא סטרואידליות.
- כדי לשפר את זרימת הדם.
- מתחמי ויטמין.
מְנִיעָה
מניעת הפגיעה באזור הגידול של העצם הספוגית מורכבת ממערכת של שיטות שמטרתן לחזק את הגוף באופן כללי, לשפר את המאפיינים המגנים של המערכת החיסונית ולספק אלמנטים שימושיים של מיקרו ואלמנטים מאקרו.
מניעת אוסטאוכונדרופתיה מורכבת מהמלצות הבאות:
- פעילות גופנית מאוזנת כדי ליצור מחוך שרירי ולחזק אותו.
- הגבלת מאמץ פיזי מוגבר.
- הימנעות מפציעה.
- תזונה רציונאלית.
- קבלת מתחמי ויטמין ומינרלים.
- טיפול בזמן של ויראלי, זיהומיות ומחלות אחרות של הגוף.
- לובש נעליים שנבחרו כראוי עם רפידות אורתופדיות.
- בדיקות רגילות אצל הרופא.
גם אמצעי מניעה כוללים עיסוי קבוע של הגפיים וחלקים אחרים של הגוף. כאשר הכאב הראשון העצמות והמפרקים צריך לחפש עזרה רפואית כדי לאבחן את הגורמים למחלת המדינה ולחסל אותם.
תַחֲזִית
עם אבחון וטיפול בזמן, אוסטאוכונדרופתיה יש פרוגנוזה חיובית. צורות קשות של נמק אספטי קשה לתקן, ולכן עלול להיות תוצאה שלילית. הפרוגנוזה מחמירה באופן משמעותי עם התפתחות הסיבוכים של המחלה.
אוסטאוכונדרופתיה והצבא
מחלה ניוונית-נמקית של חלקים מסוימים של העצמות אינה פטור מהצבא. כדי להימנע משירות צבאי יש לעבור בדיקה צבאית-רפואית, שתאשר את נוכחותן של הפרעות תפקודיות המעכבות את השירות.
רשימת הפתולוגיות שעשויות לאסור על הצבא הן מחלות של מערכת השלד וסיבוכיהן:
- עקמומיות מולדת של עמוד השדרה מסוג קבוע.
- עיוות חזה חמור עם כשל נשימתי חמור.
- נמדד עקומות השדרה עם סיבוב חוליות.
- חוסר היכולת לשמור על מיקום אנכי עקב דפורמציות השלד.
- חוסר יציבות של קטעים בעמוד השדרה.
- חולשת שרירים של איברים, paresis שרירים עם פיצוי.
- ירידת ערך מוטורית.
בנוכחות המחלות האמורות, נשלחת הגיוס לעבור סדרה של בדיקות המאשרות את השינויים הפתולוגיים: בדיקת CT, MRI, רדיוגרפיה, סריקת רדיו. על פי ממצאי המחקר ועל סיומה של ועדת הייעוץ הרפואי, המגויס מקבל פטור משירות עקב אוסטאוכונדרופתיה או סיבוכיו.

