המומחה הרפואי של המאמר
פרסומים חדשים
אוטם שריר הלב טרנסמורלי
סקירה אחרונה: 29.06.2025

כל תוכן iLive נבדק מבחינה רפואית או נבדק למעשה כדי להבטיח דיוק עובדתי רב ככל האפשר.
יש לנו קווים מנחים קפדניים המקור רק קישור לאתרים מדיה מכובד, מוסדות מחקר אקדמי, בכל עת אפשרי, עמיתים מבחינה רפואית מחקרים. שים לב שהמספרים בסוגריים ([1], [2] וכו ') הם קישורים הניתנים ללחיצה למחקרים אלה.
אם אתה סבור שתוכן כלשהו שלנו אינו מדויק, לא עדכני או מפוקפק אחרת, בחר אותו ולחץ על Ctrl + Enter.
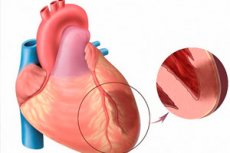
כאשר מדברים על אוטם שריר הלב חריף, אנו מתכוונים לאחת הצורות המאיימות ביותר של איסכמיה לבבית. מדובר בנמק איסכמי של אזור מסוים בשריר הלב, המתרחש כתוצאה מחוסר איזון בין הצורך בחמצן בשריר הלב לבין רמת הובלתו בפועל על ידי כלי הדם. אוטם שריר הלב טרנסמורלי, בתורו, נחשב לפתולוגיה חמורה במיוחד, כאשר מוקדים נמקיים פוגעים בכל עובי דופן החדר, החל מהאנדוקרד ועד לאפיקרד. הפתולוגיה היא תמיד חריפה ובעלת מוקדים רחבים, ומגיעה לשיאה בהתפתחות של טרשת לב לאחר אוטם. הסימפטומטולוגיה בולטת באופן בהיר, בהשוואה לתמונה של אוטם טיפוסי (למעט - אוטם של דופן הלב האחורית, שלעתים קרובות מתקדם באופן סמוי). הפרוגנוזה תלויה ישירות בזמן הטיפול הרפואי הדחוף. [ 1 ]
אֶפִּידֶמִיוֹלוֹגִיָה
מחלות לב וכלי דם נחשבות לגורם המוות השכיח ביותר בקרב חולים באזורים רבים מפותחים מבחינה כלכלית בעולם. לדוגמה, במדינות אירופה, יותר מארבעה מיליון בני אדם מתים מדי שנה ממחלות לב. יצוין כי יותר ממחצית המקרים הקטלניים קשורים ישירות לגורמי סיכון כמו לחץ דם גבוה, השמנת יתר, עישון ופעילות גופנית נמוכה.
אוטם שריר הלב, כגרסה מורכבת של מהלך מחלת לב כלילית, הוא כיום הגורם המוביל לנכות בקרב מבוגרים, עם שיעורי תמותה של 11%.
אוטם טרנסמורלי משפיע לרוב על גברים בגילאי 40-60. נשים סובלות מאוטם מסוג זה פי 1.5-2 פחות.
בשנים האחרונות חלה עלייה בשכיחות הפתולוגיה הטרנסמורלית בקרב חולים צעירים בגילאי 20-35.
אוטם שריר הלב טרנסמורלי הוא בין המצבים החמורים והמסכנים ביותר, ותמותה מבתי חולים מגיעה לעיתים קרובות ל-10-20%. התוצאה השלילית השכיחה ביותר נצפית בחולים עם סוכרת במקביל, יתר לחץ דם, וכן בהתקפי אוטם חוזרים.
גורם ל של אוטם שריר הלב טרנסמורלי.
ברוב המכריע של החולים, התפתחות אוטם טרנסמורלי קשורה לחסימה של הגזע או הענף הראשי של כלי הדם העורקיים הכליליים. במהלך הפרעה זו, שריר הלב חווה חוסר באספקת דם, היפוקסיה גוברת, אשר מחמירה עם העומס הגובר על שריר הלב. תפקוד שריר הלב פוחת, רקמה בחלק מסוים שלו עוברת נמק.
היצרות ישירה של לומן הכלילי מתרחשת מסיבות כגון אלה:
- פתולוגיה כרונית של כלי הדם - טרשת עורקים, המלווה בהצטברות של כולסטרול (פלאק) על דפנות כלי הדם - היא הגורם השכיח ביותר להופעת אוטם שריר הלב. היא נמצאת ב-95% מהמקרים של תוצאה קטלנית מאוטם טרנסמורלי. סימן נפוץ לטרשת עורקים נחשב לעלייה ברמות השומנים בדם. הסיכון לסיבוכי אוטם עולה באופן דרמטי כאשר לומן כלי הדם חסום ב-75% או יותר.
- היווצרות ותנועה של קרישי דם בתוך כלי הדם - פקקת בכלי הדם - היא סיבה פחות שכיחה אך אפשרית נוספת לחסימת זרימת הדם במחזור הדם הכלילי. פקקות יכולות להיכנס לרשת הכליליים מהחדר השמאלי (שם הן נוצרות עקב פרפור פרוזדורים ופתולוגיה של המסתם) או דרך פורמן אובאלה לא סגור.
קבוצות סיכון מיוחדות כוללות אנשים עם נטייה תורשתית מחמירה (פתולוגיות לב וכלי דם בקו המשפחתי), כמו גם מעשנים כבדים ואנשים מעל גיל 50-55. S[ 2 ]
תרומות שליליות להיווצרות טרשת עורקים הן:
- תזונה לא נכונה;
- הפרעות מטבוליות, השמנת יתר;
- פעילות גופנית לא מספקת, היפודינמיה;
- אובחן יתר לחץ דם עורקי;
- סוכרת מכל סוג שהוא;
- פתולוגיות מערכתיות (בעיקר דלקת כלי דם).
גורמי סיכון
הלב תמיד מגיב בחריפות לכל כשל במחזור הדם והיפוקסיה. כאשר חלל כלי הדם העורקי הכלילי חסום ואי אפשר לספק זרימת דם חלופית, מיוציטים לבביים - תאי שריר הלב - מתחילים למות באזור הפגוע תוך חצי שעה.
הפרעה במחזור הדם כתוצאה מתהליכים טרשתיים של הרשת הכלילית ב-98% מהמקרים הופכת ל"אשם" באוטם שריר הלב הטרנסמורלי.
טרשת עורקים יכולה להשפיע על עורק כלילי אחד או יותר. היצרות כלי הדם הפגועה שונה - לפי מידת חסימת זרימת הדם, לפי אורך הקטע המצומצם. אם לחץ הדם של אדם עולה, שכבת האנדותל ניזוקה, הפלאק הטרשתי מתמלא בדם, אשר לאחר מכן נקרש ויוצר פקקת, מה שמחמיר את המצב עם לומן כלי דם חופשי.
קריש דם נוטה יותר להיווצר:
- באזור הנגע של הפלאק הטרשתי;
- בתחום הנזק לאנדותל;
- באתר היצרות כלי הדם העורקי.
נמק שריר הלב הולך וגובר יכול להיות בגדלים שונים, ונמק טרנסמורלי לעיתים קרובות גורם לקרע בשכבת השריר. גורמים כגון אנמיה, תהליכים זיהומיים-דלקתיים, חום, מחלות אנדוקריניות ומטבוליות (כולל פתולוגיות של בלוטת התריס) מחמירים איסכמיה של שריר הלב. [ 3 ]
גורמי הסיכון המשמעותיים ביותר להתפתחות אוטם שריר הלב טרנסמורלי נחשבים ל:
- חוסר איזון שומנים בדם;
- עישון ארוך טווח או כבד;
- סוּכֶּרֶת;
- לחץ דם מוגבר;
- כל דרגה של השמנת יתר;
- היבטים פסיכו-סוציאליים (מתח תכוף, דיכאון וכו');
- היפודינמיה, חוסר פעילות גופנית;
- תזונה לקויה (צריכת כמויות גדולות של שומנים מן החי ושומני טראנס על רקע צריכה נמוכה של מזונות צמחיים);
- שימוש לרעה באלכוהול.
גורמי סיכון "קטנים" ונדירים יחסית נחשבים ל:
- שִׁגָדוֹן;
- מחסור בחומצה פולית;
- סַפַּחַת.
להחמיר באופן משמעותי את מהלך אוטם שריר הלב גורמים כגון:
- של היותך זכר;
- תרומבוליזה;
- מחלת עורקים כליליים חריפה;
- עִשׁוּן;
- החמרה תורשתית של מחלת לב כלילית;
- אי ספיקת חדר שמאל;
- הלם קרדיוגני;
- הפרעות קצב חדריות;
- חסם עלייתריו-חדרי;
- התקף לב שני;
- זִקנָה.
פתוגנזה
תהליך התפתחות האוטם ממשיך עם היווצרות שינויים קבועים בשריר הלב ומוות של מיוציטים.
ביטוי אופייני לאוטם שריר הלב הוא גילוי אלקטרוקרדיוגרפי של פעימות Q חריגות שחורגות מהנורמה במשך ובמשרעת, כמו גם עלייה קלה במשרעת פעימות ה-R בלידים החזיים. היחס בין אמפליטודות השן Q והשן R קובע את עומק הטריה. כלומר, ככל ש-Q עמוק יותר ו-R נמוך יותר, כך מידת הנמק בולטת יותר. נמק טרנסמורלי מלווה בהיעלמות חריצי ה-R וקיבוע של קומפלקס QS.
לפני התפתחות פקקת כלילית, שכבת האנדותל של הפלאק הטרשתי מושפעת, המלווה בעלייה ברמת גורמי התרומבוגניה בדם (תרומבוקסאן A2 וכו'). זה מונע על ידי כשלים המודינמיים, שינויים פתאומיים בטונוס כלי הדם, ותנודות במדדי קטכולאמינים.
נזק לפלאק טרשת עורקים עם נמק מרכזי ותרומבוז חוץ-מורלי, כמו גם היצרות קלה, מסתיים לעיתים קרובות בהתפתחות אוטם טרנסמורלי או תסמונת מוות כלילי פתאומי. מסות טרשתיות טריות המכילות כמויות גדולות של ליפופרוטאינים טרשתיים נוטות במיוחד לקרע.
תחילת הנזק לשריר הלב מתרחשת לרוב בשעות שלפני הבוקר, דבר המוסבר על ידי נוכחות של שינויים צירקדיים בטונוס כלי הדם הכליליים ושינויים ברמות הקטכולאמינים.
התפתחות אוטם טרנסמורלי בגיל צעיר עשויה לנבוע מפגמים מולדים בכלי הדם הכליליים, תסחיף עקב אנדוקרדיטיס זיהומית, מיקסומות לב, היצרות אבי העורקים, אריתרמיה וכו'. במקרים אלה, קיים חוסר איזון חריף בין הצורך של שריר הלב בחמצן לבין אספקתו דרך מערכת הדם. נמק טרנסמורלי מחמיר על ידי היפרקטכולמיה.
ברור שברוב המקרים של אוטם שריר הלב טרנסמורלי חריף, הסיבה היא טרשת עורקים היצרה של כלי הדם הכליליים, טרומבוז ועווית חסימה ממושכת.
תסמינים של אוטם שריר הלב טרנסמורלי.
התמונה הקלינית באוטם טרנסמורלי עוברת דרך מספר שלבים, השונים זה מזה מבחינה סימפטומטית.
השלב הראשון הוא פרודרומלי, או טרום-אוטם, הנמשך כשבוע וקשור ללחץ או עומס יתר פיזי. התסמינים של תקופה זו מאופיינים בהופעה או החמרה של התקפי תעוקת חזה, ההופכים תכופים וחמורים יותר: מתפתחת תעוקת חזה לא יציבה. גם הרווחה הכללית משתנה. חולים מתחילים לחוות חולשה חסרת מוטיבציה, עייפות, אובדן מצב רוח, חרדה, הפרעות שינה. משככי כאבים, שבעבר סייעו בהפחתת כאב, אינם מראים יעילות כעת.
לאחר מכן, אם לא ניתנת עזרה, מתרחש השלב הבא - השלב החריף - של הפתולוגיה. משכו נמדד מרגע האיסכמיה של שריר הלב ועד לסימנים הראשונים של הנמק שלו (משך הזמן הרגיל - מחצי שעה עד כמה שעות). שלב זה מתחיל בהתפרצות של כאב לבבי המקרין לגפה העליונה, לצוואר, לכתף או לאמה, ללסת, לשכם. הכאב יכול להיות רציף (מתמשך) או גלי. ישנם סימנים של גירוי של מערכת העצבים האוטונומית:
- חולשה פתאומית, תחושת קוצר נשימה;
- תחושה חריפה של פחד מוות;
- זיעה "סופגת";
- קושי בנשימה אפילו במנוחה;
- בחילות (אולי עד כדי הקאות).
מתפתחת אי ספיקת חדר שמאל, המאופיינת בקוצר נשימה וירידה בלחץ הדופק, ולאחר מכן אסתמה לבבית או בצקת ריאות. הלם קרדיוגני הוא סיבוך אפשרי. הפרעות קצב קיימות ברוב המוחלט של החולים.
סימנים ראשונים
ה"פעמונים" הראשונים של אוטם טרנסמורלי מופיעים לרוב מספר שעות או אפילו ימים לפני התפתחות ההתקף. אנשים הקשובים לבריאותם עשויים בהחלט לשים לב אליהם ולפנות לעזרה רפואית בזמן.
הסימנים הסבירים ביותר לפתולוגיה מתקרבת:
- הופעת כאבים בחזה לעיתים או מיד לאחר פעילות גופנית, מצבים רגשיים חזקים וחוויות;
- הופעה תכופה יותר של התקפי תעוקת חזה (אם היו כאלה בעבר);
- תחושה של לב לא יציב, דופק לב חזק וסחרחורת;
- חוסר השפעה מניטרוגליצרין (כאבים בחזה אינם נשלטים, למרות שהתרופה עזרה בעבר).
חשוב להבין את חומרת המצב: מבין כל המקרים שתועדו של אוטם טרנסמורלי, לפחות 20% מהם קטלניים בתוך 60 הדקות הראשונות של ההתקף. וככלל, אשמתם של הרופאים כאן אינה. תוצאה קטלנית מתרחשת עקב עיכוב מצד המטופל או יקיריו, שאינם ממהרים ליצור קשר עם רופאים ואינם מתקשרים ל"עזרה דחופה" בזמן. יש לזכור שאם יש אדם עם סיכון מוגבר להתקף לב במשפחה, כל הקרובים צריכים לדעת בבירור את אלגוריתם פעולותיהם בזמן התפתחות התקף לב.
ניתן לחשוד באוטם שריר הלב טרנסמורלי על ידי תסמונת כאב חזקה ומתמשכת למדי. ביטויים כואבים - לחיצה, כאבים - מורגשים בחזה, מסוגלים "לחזור" בגפה העליונה (לרוב בצד שמאל), באזור הכתף או הצוואר, בצד הגוף או בשכמות. סימנים נוספים שיש לשים לב אליהם:
- תחושה של חוסר אוויר לנשימה;
- תחושת אימה, תחושה מוקדמת של מותו;
- הזעה מוגברת;
- חיוורון עור.
אחד המאפיינים המבדילים אוטם שריר הלב מהתקף תעוקת חזה רגיל: תסמונת הכאב אינה חולפת מעצמה במנוחה, אינה נעלמת לאחר ספיגת ניטרוגליצרין, ונמשכת יותר מ-15-20 דקות. [ 4 ]
שלבים
על פי הסימנים המורפולוגיים, מהלך אוטם שריר הלב כולל שלושה שלבים (הם לעיתים רחוקות מסומנים בקו האבחון, שכן מתאים יותר לקבוע את משך הפתולוגיה בימים):
- שלב האיסכמיה (קצת קודם לכן הוא נקרא שלב ניוון שריר הלב איסכמי מוקדי חריף) - נמשך עד 6-12 שעות.
- שלב הנמק - נמשך עד 1-2 שבועות.
- שלב הארגון - נמשך עד 4 שבועות או יותר.
טפסים
בהתאם למיקום המוקד הפתולוגי, מבחינים בין סוגים כאלה של אוטם טרנסמורלי:
- נגע בדופן הקדמית (אוטם טרנסמורלי קדמי, קדמי-עליון, קדמי-צדדי, קדמי-מחיצתי);
- פגיעה בדופן האחורית (התחתונה) (תחתית, אינפרולטרלית, אחורית תחתונה, אוטם סרעפתי);
- נגעים אפיקליים-לטרליים, עליונים-לטרליים, בסיסיים-לטרליים;
- נגעים אחוריים, לטרליים, אחוריים-בזאליים, פוסטרו-לטרליים, אחוריים-מחיצה;
- אוטם חדר ימין מסיבי.
בהתאם להתפשטות התהליך הנמקי הפתולוגי, ישנם סוגים נוספים של מוקדי אוטם מלבד טרנסמורליים:
- תוך-מוראלי;
- תת-אפיקרדיאלית;
- תת-אנדוקרדיאלי.
רוב החולים מאובחנים עם נגעים טרנסמורליים ותת-אנדוקרדיאליים.
בהתאם להיקף הנזק, נבדלים בין:
- מיקרונקרוזיס (aka נמק מוקדי);
- נמק רדוד;
- נמק מוקדי גדול (בתורו, מחולק לגרסה קטנה, בינונית ונרחבת).
אוטם טרנסמורלי של דופן שריר הלב הקדמית קשור לרוב לחסימה של הגזע הראשי של עורק הכלילי השמאלי, או ענפו - העורק היורד הקדמי. פתולוגיה מלווה לעיתים קרובות באקססיסטולה חדרית או טכיקרדיה, הפרעות קצב סופר-חדריות. הפרעות הולכה הן בדרך כלל יציבות, משום שהן קשורות לנמק של מבני מערכת ההולכה.
אוטם טרנסמורלי של דופן שריר הלב התחתון משפיע על האזורים הסמוכים לסרעפת - החלק הסרעפתי של הדופן האחורית. לפעמים אוטם כזה נקרא סרעפת אחורית, סרעפתית או תחתונה. נגע כזה מתפתח לעיתים קרובות בסוג בטני, ולכן הבעיה מתבלבלת לעיתים קרובות עם מחלות כמו דלקת התוספתן חריפה או דלקת לבלב.
אוטם שריר הלב טרנסמורלי חריף של החדר השמאלי מתרחש ברוב המכריע של נגעים טרנסמורליים. מוקד הנמק יכול להיות ממוקם בדופן הקדמית, האחורית או התחתונה, בקודקס, במחיצה הבין-חדרית, או לכלול מספר אזורים בו זמנית. החדר הימני מושפע לעתים רחוקות יחסית, והעלייה בתדירות נמוכה אף יותר.
אוטם שריר הלב טרנסמורלי אנטרו-צדדי הוא אחת מצורות הנזק לחדר השמאלי, שבו האלקטרוקרדיוגרמה מראה שן Q מוגדלת בלידים I, aVL, V4-6, כמו גם תזוזה של מקטע ST כלפי מעלה מבידוד ושן T כלילית שלילית. הצד הקדמי של הדופן הצידית של החדר השמאלי מושפע עקב חסימה של העורקים האלכסוניים או הענפים של עורק הציר השמאלי.
אוטם שריר הלב טרנסמורלי אינפרולטרלי הוא תוצאה של חסימה של העורק היורד הקדמי או גזע העורק המעטפת.
אוטם שריר הלב טרנסמורלי של הדופן הצידית נובע מחסימה של העורק האלכסוני או הענף האחורי-צדדי של עורק הצירקומפלקס השמאלי.
אוטם שריר הלב במחיצה הקדמית הטרנסמורלית מאופיין במיקום המוקד הנמקי בחלק הימני של הדופן הקדמית של החדר השמאלי ובחלק הקדמי של המחיצה הבין-חדרית, שהיא גם הדופן הימנית של החדר השמאלי. כתוצאה מהנגע, וקטורי העירור יוצאים לאחור ולשמאל, ולכן שינויים אלקטרוקרדיוגרפיים אופייניים נצפים רק במוליכים החזיים הימניים.
אוטם שריר הלב טרנסמורלי גדול-מוקדי, הידוע גם בשם MI נרחב או MI עם QS פתולוגי, הוא הסוג המסוכן ביותר של פתולוגיה, בעל השלכות חמורות מאוד ומסכנות חיים עבור המטופל. אוטם שריר הלב טרנסמורלי נרחב כמעט ואינו משאיר סיכוי לחולים.
סיבוכים ותוצאות
סיבוכים באוטם טרנסמורלי אינם נדירים, למרבה הצער. התפתחותם יכולה לשנות באופן דרמטי את הפרוגנוזה של המחלה. בין תופעות הלוואי הנפוצות ביותר הן הלם קרדיוגני, הפרעות קצב קשות ואי ספיקת לב חריפה.
הרוב המכריע של התוצאות המאוחרות נובעות מהיווצרות אזור רקמת חיבור באזור של רקמת לב מתה. ניתן לשפר את הפרוגנוזה באופן יחסי על ידי ניתוח לב: הניתוח עשוי לכלול מעקף אבי העורקים הכליליים, אנגיוגרפיה כלילית מלעורית וכו'.
החלפת רקמת חיבור באזור הפגוע מונעת התכווצות מלאה של שריר הלב. מתרחשות הפרעות הולכה, שינויים בתפוקת הלב. נוצרת אי ספיקת לב, האיברים מתחילים לחוות היפוקסיה חמורה.
נדרש זמן ופעולות שיקום אינטנסיביות כדי שהלב יסתגל לתנאי העבודה החדשים במידה המרבית האפשרית. הטיפול צריך להיות רציף, יש להגביר את הפעילות הגופנית בהדרגה, תחת פיקוח קפדני של רופא מומחה.
חלק מהסיבוכים המאוחרים הנפוצים ביותר כוללים:
- מפרצת לבבית (שינוי מבני ובליטה של דופן הלב בצורת שק, מה שמוביל לירידה בפליטת הדם ולהגברת אי ספיקת הלב);
- תרומבאמבוליזם (עלול להתרחש עקב חוסר פעילות גופנית או אי-מילוי עצות רפואיות);
- אי ספיקת לב כרונית (מתרחשת כתוצאה מפגיעה בפעילות ההתכווצות של החדר השמאלי, המתבטאת בבצקת ברגליים, קוצר נשימה וכו').
הסיכונים לסיבוכים לאחר אוטם טרנסמורלי קיימים לאורך כל חייו של המטופל. לעתים קרובות במיוחד מטופלים מפתחים התקף חוזר או הישנות. הדרך היחידה להימנע מהתפתחותו היא לבקר באופן קבוע אצל קרדיולוג ולפעול במדויק לפי כל המלצותיו.
אוטם שריר הלב טרנסמורלי הוא פתולוגיה חמורה מאוד, אשר כאשר מצטרפים סיבוכים, כמעט ואינה משאירה סיכוי לחולה. בין התוצאות הנפוצות ביותר:
- הפרעות בפעילות הלב הקצבית (פרפור פרוזדורים, הפרעות קצב אקסטראסיסטוליות, טכיקרדיה התקפית). לעתים קרובות החולה נפטר כאשר מתרחש פרפור חדרי עם טרנספורמציה נוספת לפרפור.
- אי ספיקת לב גוברת עם תפקוד לקוי של חדר שמאל וכתוצאה מכך בצקת ריאות, הלם קרדיוגני, ירידה חדה בלחץ הדם, סינון כלייתי חסימתי ותוצאה קטלנית.
- תרומבואמבוליזם ריאתי-עורקי, המוביל לדלקת ריאות, אוטם ריאתי ומוות.
- טמפונדת לב עקב קרע בשריר הלב וקרע בדם לחלל קרום הלב. ברוב המקרים הללו, החולה נפטר.
- מפרצת כלילית חריפה (אזור צלקת בולט) ואחריה אי ספיקת לב גוברת.
- תרומבאנדוקרדיטיס (שקיעת פיברין בחלל הלב עם ניתוק נוסף ושבץ מוחי, פקקת מזנטרית וכו').
- תסמונת פוסט-אוטם, הכוללת התפתחות של דלקת קרום הלב, דלקת פרקים, דלקת פלאוריטיס וכו'.
כפי שמראה בפועל, החלק הגדול ביותר של חולים שעברו אוטם שריר הלב טרנסמורלי מתים בשלב מוקדם (פחות מחודשיים) לאחר האוטם. נוכחות של אי ספיקת חדר שמאל חריפה מחמירה משמעותית את הפרוגנוזה. [ 5 ]
אבחון של אוטם שריר הלב טרנסמורלי.
יש לבצע אמצעי אבחון בהקדם האפשרי. יחד עם זאת, אין להזניח את שלמות האבחון, מכיוון שמחלות רבות, לא רק פתולוגיות לבביות, יכולות להיות מלוות בתמונה קלינית דומה.
ההליך העיקרי הוא אלקטרוקרדיוגרפיה, המצביעה על חסימה כלילית. חשוב לשים לב לסימפטומטולוגיה - בפרט, תסמונת כאב בחזה בולטת הנמשכת 20 דקות או יותר, שאינה מגיבה למתן ניטרוגליצרין.
דברים נוספים שכדאי לשים לב אליהם:
- סימנים פתולוגיים שקדמו להתקף;
- "רתיעה" של כאב בצוואר, בלסת, בגפיים העליונות.
תחושות הכאב באוטם טרנסמורלי הן לרוב עזות יותר, ובמקביל ייתכנו קשיי נשימה, הפרעות הכרה, עילפון. לנגע טרנסמורלי אין סימנים ספציפיים. אי סדירות בקצב הלב, ברדי או טכיקרדיה, צרידות אפשרית.
אבחון אינסטרומנטלי, קודם כל, צריך להיות מיוצג על ידי אלקטרוקרדיוגרפיה: זוהי שיטת המחקר העיקרית, אשר מגלה שן Q עמוקה ומורחבת, משרעת R מופחתת, גובה מקטע ST מעל קו הבידוד. לאחר זמן מה, נצפית היווצרות של שן T שלילית, ירידה במקטע ST.
ניתן להשתמש בקורונרוגרפיה כשיטה נוספת. זוהי שיטה מדויקת במיוחד המאפשרת לא רק לזהות חסימה בכלי דם כליליים על ידי פקקת או רובד טרשת עורקים, אלא גם להעריך את היכולת התפקודית של החדרים, לזהות מפרצות ודיסקציות.
בדיקות מעבדה הן גם חובה - ראשית, נקבע חלק ה-MB של CPK (קריאטין פוספוקינאז-MB) - חלק שריר הלב של הקריאטין פוספוקינאז הכולל (אינדיקטור ספציפי להתפתחות אוטם שריר הלב). בנוסף, נקבעים טרופונינים לבביים (מחקר כמותי), כמו גם רמת מיוגלובין.
עד כה פותחו אינדיקטורים חדשים נוספים, אשר עדיין אינם בשימוש נרחב. אלה הם חלבון קושר חומצות שומן, שרשראות קלות של מיוזין, גליקוגן פוספורילאז BB.
ברמה הטרום-אשפוזית, נעשה שימוש פעיל בבדיקות אימונוכרומטוגרפיות אבחנתיות (בדיקות מהירות), המסייעות בקביעה מהירה של הסמנים הביולוגיים טרופונין, מיוגלובין וקריאטין קינאז-MB. ניתן להעריך את תוצאת הבדיקה המהירה תוך עשר דקות בלבד. [ 6 ]
א.ק.ג. אוטם שריר הלב טרנסמורלי חריף
התמונה האלקטרוקרדיוגרפית הקלאסית באוטם מיוצגת על ידי הופעת שיני Q פתולוגיות, שמשכן ואמפליטודן גבוהים מהנורמה. בנוסף, ישנה עלייה חלשה באמפליטודת פעימות ה-R בלידים החזיים.
שיני Q פתולוגיות הנגרמות על ידי נמק שריר הלב נראות 2-24 שעות לאחר תחילת הביטויים הקליניים. כ-6-12 שעות לאחר הופעתן, עליית מקטע ST שוככת, ושיני Q, לעומת זאת, הופכות לעוצמתיות יותר.
היווצרות חריצי Q פתולוגיים מוסברת על ידי אובדן היכולת של מבנים מתים לעירור חשמלי. דילול פוסט-נמקוטי של דופן החדר השמאלי הקדמית מפחית גם הוא את הפוטנציאל שלו, וכתוצאה מכך, יש יתרון של וקטורי דה-פולריזציה של החדר הימני והדופן האחורית של החדר השמאלי. זה כרוך בסטייה שלילית ראשונית של קומפלקס החדרים ויצירת שיני Q פתולוגיות.
פוטנציאל דה-פולריזציה מופחת של רקמת לב מתה תורם גם לירידה באמפליטודה של פעימות R. היקף ופיזור האוטם מוערכים על ידי מספר הלידים עם שיני Q חריגות ואמפליטודה מופחתת של שן R.
עומק הנמק נשפט על ידי הקשר בין אמפליטודות פעימות Q ו-R. Q עמוק יותר ו-R נמוך יותר מצביעים על דרגה בולטת של נמק. מכיוון שאוטם שריר הלב טרנסמורלי משפיע ישירות על כל עובי דופן הלב, שיני R נעלמות. רק צורה שלילית של הפלאק, הנקראת קומפלקס QS, נרשמת. [ 7 ]
סימנים אלקטרוקרדיוגרפיים של אוטם שריר הלב טרנסמורלי |
אלקטרוקרדיוגרמה (בדרך כלל בלידים בית החזה) מראה חריגות Q וקמפלסי QS לא תקינים. אותם שינויים עשויים להופיע גם באנדוקרדיטיס עם מעורבות שריר הלב, שריר הלב מוגלתי ואספטי, קרדיומיופתיה, ניוון שרירים מתקדם וכן הלאה. חשוב לבצע אבחנה מבדלת איכותנית. |
אבחון דיפרנציאלי
אוטם שריר הלב טרנסמורלי מובחן לעיתים קרובות עם סיבות אחרות לתסמונת כאב מאחורי עצם החזה. זה יכול להיות מפרצת אבי העורקים הפורצת, תסחיף ריאתי, דלקת קרום הלב חריפה (בעיקר מאטיולוגיה ויראלית), תסמונת רדיקולרית עזה. במהלך האבחון, המומחה שם לב בהכרח לנוכחות גורמי סיכון לטרשת עורקים, למאפייני תסמונת הכאב ומשכה, לתגובת גוף המטופל לשימוש במשככי כאבים ובמרחיבי כלי דם, וערכי לחץ דם. תוצאות הבדיקה האובייקטיבית, אלקטרוקרדיוגרמה, אקו לב ובדיקות מעבדה מוערכות. [ 8 ]
- מפרצת אבי העורקים הנתחת מאופיינת בהופעת כאב בתדירות גבוהה יותר בין השכמות. הכאב מראה עמידות לניטרטים, ויש היסטוריה של יתר לחץ דם עורקי. במקרה זה אין שינויים אלקטרוקרדיוגרפיים ברורים, מדדי הסמנים הלבביים תקינים. ישנה לויקוציטוזיס חזקה והסטת LF שמאלה. כדי להבהיר את האבחנה, נקבעים בנוסף אקו לב, אאורטוגרפיה עם חומר ניגוד וטומוגרפיה ממוחשבת.
- דלקת קרום הלב דורשת ניתוח מדוקדק של מחלות נשימה זיהומיות בעבר. יש לשים לב לשינויים בכאב בשאיפה ובנשיפה או בתנוחות גוף שונות, לאומנויות חיכוך קרום הלב וסמנים לבביים לא דינמיים.
- הישנות של אוסטאוכונדרוזיס ודלקת פלקסיטיס מלווה בכאב בצד עצם החזה. הכאב תלוי ביציבה ובתנועות הנשימה של המטופל. מישוש מגלה את נקודת תחושת הכאב הקיצונית באזור פריקת קצות העצבים.
- תסחיף ריאתי מאופיין בכאב עמוק יותר מאשר אוטם טרנסמורלי. לעיתים קרובות קיימים מצוקה נשימתית התקפית, קריסה ואדמומיות של פלג הגוף העליון. לתמונה האלקטרוקרדיוגרפית יש דמיון עם נגע אוטם של שריר הלב באזור התחתון, אך ישנם ביטויים של עומס יתר חריף של תאי הלב בצד ימין. במהלך אקו לב, מצוין יתר לחץ דם ריאתי חמור.
- תמונה של בטן חריפה מלווה בסימנים של גירוי פריטונאלי. לויקוציטוזיס בולטת מאוד.
אוטם שריר הלב טרנסמורלי מובחן גם עם דלקת לבלב חריפה, משבר יתר לחץ דם.
למי לפנות?
יַחַס של אוטם שריר הלב טרנסמורלי.
התערבויות טיפוליות צריכות להיות בעלות המטרות הרצפיות הבאות:
- הקלה בכאב;
- שחזור אספקת הדם לשריר הלב;
- הפחתת העומס על שריר הלב והפחתת צריכת החמצן שלו;
- הגבלת גודל המוקד הטרנסמורלי;
- מניעת התפתחות סיבוכים.
הקלה בכאב מאפשרת לשפר את רווחתו של המטופל ולנרמל את מערכת העצבים. העובדה היא שפעילות עצבית מוגזמת הנגרמת על ידי כאב חמור תורמת לעלייה בקצב הלב, לחץ הדם המוגבר והתנגדות כלי הדם, מה שמחמיר עוד יותר את העומס על שריר הלב ומגביר את הצורך בחמצן בשריר הלב.
תרופות המשמשות לחיסול תסמונת הכאב הן משככי כאבים נרקוטיים. הן ניתנות דרך הווריד.
כדי להחזיר את אספקת הדם לשריר הלב, מבוצעים קורונרוגרפיה, טיפול טרומבוליזה (תרומבוליטי) וניתוח מעקפים אורטוקורונרי.
קורונרוגרפיה משולבת עם סטנט או אנגיופלסטיה בלון כדי לשחזר את הפטנטיות של העורק באמצעות סטנט או בלון ולנרמל את זרימת הדם.
טיפול טרומבוליטי מסייע גם בשיקום זרימת הדם הוורידית (כליליה). ההליך מורכב מהזרקה תוך ורידית של תרופות טרומבוליטיות מתאימות.
מעקף אבי העורקים הכליליים הוא אחת האפשרויות הניתוחיות לחידוש ואופטימיזציה של אספקת הדם הכליליים. במהלך ניתוח מעקף, המנתח יוצר מסלול עוקף כלי דם המאפשר זרימת דם לאזורים הנגועים בשריר הלב. ניתוח זה יכול להתבצע כהליך חירום או אלקטיבי, בהתאם למצב.
על מנת להפחית את עומס הלב ולמזער היפוקסיה, נקבעות קבוצות תרופות כאלה:
- ניטרטים אורגניים - תורמים לחיסול כאב, מגבילים את התפשטות המוקד הנמקי, מפחיתים תמותה מאוטם טרנסמורלי, מייצבים את לחץ הדם (בתחילה בטפטוף תוך ורידי, לאחר זמן מה מועברים לצורת טבליות של תרופות);
- חוסמי β-אדרנובלוקרים - מגבירים את השפעת הניטרטים, מונעים התפתחות של הפרעות קצב ועלייה בלחץ הדם, מפחיתים את חומרת היפוקסיה של שריר הלב, מפחיתים את הסיכון לסיבוכים פיזיים (בפרט, קרע בחדר הלב).
אם אצל המטופל מפתחים סיבוכים, כגון בצקת ריאות, הלם קרדיוגני, הפרעות הולכה לבבית, משטר הטיפול מותאם באופן אישי. יש להבטיח שקט נפשי פיזי ונפשי.
כל אחד משלבי הטיפול בחולים עם אוטם טרנסמורלי מתבצע על פי תוכניות ופרוטוקולים מסוימים. כתרופות עזר ניתן לרשום:
- תרופות נוגדות צבירה - מפחיתות צבירת טסיות דם, מעכבות היווצרות קרישי דם. ברוב המקרים של אוטם טרנסמורלי, לחולים נקבע טיפול כפול נוגד טסיות, הכולל נטילת שתי גרסאות של תרופות נוגדות צבירה בו זמנית במשך שנה.
- תרופות מעכבות אנזים המרת אנגיוטנסין - מסייעות בייצוב לחץ הדם, מונעות עיוות לב.
- תרופות נוגדות כולסטרול (סטטינים) - משמשות לשיפור מטבוליזם של שומנים בדם, הורדת רמות של ליפופרוטאינים בצפיפות נמוכה וכולסטרול - סמנים פוטנציאליים להתקדמות טרשת עורקים.
- נוגדי קרישה - מונעים היווצרות קרישי דם.
טיפול תרופתי משלים בהכרח על ידי אמצעי שיקום כלליים - בפרט, הוא דורש הקפדה מדוקדקת על מנוחה ומנוחה במיטה, שינויים תזונתיים (טבלה טיפולית מספר 10 ו), הרחבה הדרגתית של פעילות גופנית.
במשך 24 השעות הראשונות לאחר התקף, יש להשאיר את המטופל במיטה במשך 24 השעות הראשונות. שאלות בנוגע לחידוש הדרגתי של פעילות מוטורית דנות עם הרופא המטפל באופן פרטני. מומלץ לתרגל תרגילי נשימה כדי למנוע קיפאון ריאתי.
מנת המזון מוגבלת, ומפחיתה את תכולת הקלוריות ל-1200-1500 קלוריות. יש להוציא שומנים מן החי ומלח. התפריט מורחב על ידי מזון צמחי, מוצרים המכילים אשלגן, דגנים ופירות ים. כמות צריכת הנוזלים מוגבלת גם היא (עד 1-1.5 ליטר ליום).
חשוב: על המטופל להפסיק לחלוטין לעשן (אקטיבי ופסיבי) ולצרוך אלכוהול.
לאחר אוטם טרנסמורלי, אדם מופנה למרפאה חובה אצל קרדיולוג. בהתחלה, המעקב מתבצע מדי שבוע, לאחר מכן - פעמיים בחודש (בששת החודשים הראשונים לאחר ההתקף). לאחר שישה חודשים, מספיק לבקר אצל הקרדיולוג מדי חודש. הרופא עורך בדיקה, מבצע אלקטרוקרדיוגרפיה מבוקרת ומבחני מאמץ. [ 9 ]
טיפול כירורגי
טיפול כירורגי לאוטם טרנסמורלי יכול להיות פתוח (עם גישה דרך חתך בחזה) ומעל עורי (כולל בדיקה דרך כלי דם עורקי). הטכניקה השנייה נמצאת בשימוש גובר בשל יעילותה, טראומה נמוכה וסיבוכים מינימליים.
סוגים נפוצים של ניתוחים דרך העור:
- סטנט ורידי הוא החדרת רכיב מרחיב מיוחד באזור היצרות כלי הדם. הסטנט הוא רשת גלילית העשויה מפלסטיק או מתכת מיוחדים. הוא מוחדר באמצעות גלאי לאזור כלי הדם הרצוי, שם הוא מתרחב ונשאר. הסיבוך המשמעותי היחיד האפשרי של טיפול זה עשוי להיות רטרומבוזיס.
- ניתוח פלסטי של כלי דם באמצעות בלון הוא הליך דומה להשתלת סטנט, אך במקום גליל רשת, הגשושית מספקת מסגרת בלון מיוחדת שמתנפחת עם הגעה לאזור כלי הדם הרצוי ומרחיבה את כלי הדם, ובכך משיבה את זרימת הדם התקינה.
- פלסטיקה וסקולרית אקסימרית בלייזר - כרוכה בשימוש בגשש סיב אופטי, אשר כאשר הוא מובא לקטע הפגוע של העורק הכלילי, מוליך קרינת לייזר. הקרניים, בתורן, משפיעות על הקריש והורסות אותו, שבזכותו משוחזרת זרימת הדם.
הפרקטיקה של ניתוח לב פתוח סבירה עבור חולים עם חסימה עורקית מלאה, כאשר התקנת סטנט אינה אפשרית, או בנוכחות פתולוגיות כליליות נלוות (למשל, מומי לב). במצב כזה, מבוצע ניתוח מעקפים, הנחת מסלולי כלי דם עוקפים (באמצעות שתלים עצמיים או חומרים סינתטיים). הניתוח מבוצע באמצעות דום לב ושימוש ב-AIC ("מחזור דם מלאכותי"), או על איבר פעיל.
הסוגים הבאים של מעקפים ידועים:
- ממרוקרונרי - כלי הדם העורקי הפנימי של בית החזה, הנוטה פחות לשינויים טרשתיים ואין לו מסתמים כמו וריד, משמש כמחלף.
- אבי העורקים הכליליים - הווריד של המטופל עצמו משמש כמחלף, אשר תפור לעורק הכלילי ולאבי העורקים.
כל ניתוח לב הוא הליך שעלול להיות מסוכן. הניתוח נמשך בדרך כלל מספר שעות. במשך היומיים הראשונים, המטופל שוהה במחלקת טיפול נמרץ תחת פיקוח מתמיד של מומחים. בהיעדר סיבוכים, הוא מועבר למחלקה רגילה. הייחודיות של תקופת השיקום נקבעת באופן אינדיבידואלי.
מְנִיעָה
אמצעי מניעה למניעת התפתחות אוטם טרנסמורלי נועדו להפחית את ההשפעה השלילית של גורמים מזיקים פוטנציאליים על גוף האדם. חשובה במיוחד מניעת התקף חוזר אצל אנשים חולים. בנוסף לתמיכה תרופתית, עליהם לפעול לפי מספר המלצות רפואיות, כולל שינויים בתזונה, תיקון פעילות גופנית ואורח חיים.
לפיכך, מניעה יכולה להיות ראשונית (עבור אנשים שמעולם לא עברו אוטם טרנסמורלי או אחר בעבר) ומשני (למניעת הישנות של אוטם שריר הלב).
אם אדם נמצא בקבוצת הסיכון להתפתחות פתולוגיה קרדיווסקולרית, אזי ההמלצות הבאות מוכנות עבורו:
- הגבירו את הפעילות הגופנית.
היפודינמיה יכולה לעורר בעיות קרדיווסקולריות רבות. תמיכה בטונוס הלב נחוצה במיוחד לאנשים מעל גיל 35-40. ניתן לחזק את הלב בצורה פשוטה ויעילה על ידי הליכה, ריצה קלה, שחייה ורכיבה על אופניים מדי יום.
- לוותר לחלוטין על הרגלים רעים.
עישון ושתיית אלכוהול מזיקים לכל אחד, ללא קשר למצבו הבריאותי הראשוני. ועבור אנשים עם פתולוגיות קרדיווסקולריות, אלכוהול וסיגריות הם התווית נגד מוחלטת. וזו לא רק מילים, אלא עובדה מוכחת.
- אכילה איכותית ותזונה נכונה.
תזונה היא הבסיס לבריאות הכללית שלנו ולבריאות כלי הדם שלנו. חשוב לצרוך כמה שפחות מזונות מטוגנים, שומנים מן החי, מוצרים עם תחליפים סינתטיים, שומני טראנס, כמויות גדולות של מלח. מומלץ להרחיב את התזונה עם ירקות, ירקות ירוקים, פירות, אגוזים, פירות יער ופירות ים.
- הימנעו מההשפעות השליליות של לחץ, חפשו רגשות חיוביים יותר.
רצוי להימנע, במידת האפשר, מלחץ רגשי מוגזם וזעזועים. לאנשים הנוטים לדאגה וחרדה, שלעתים קרובות לוקחים מצבים "קרובים ללב", מומלץ ליטול תרופות הרגעה (לאחר התייעצות עם רופא).
- ניטור קריאות לחץ דם.
לעתים קרובות, התהליכים המובילים לעוויתות וחסימה של לומן כלי הדם נגרמים על ידי עלייה בלחץ הדם. כדי למנוע סיבוכים כאלה, עליך לפקח באופן עצמאי על לחץ הדם, ליטול תרופות להורדת לחץ דם שנקבעו על ידי רופא בזמן.
- לשלוט ברמות הסוכר בדם.
לחולי סוכרת יש בעיות במצב דפנות כלי הדם, אשר הופכות שבירות יותר ונסתמות בקלות עקב המחלה. כדי למנוע התפתחות של תהליכים תוך-וסקולריים פתולוגיים, יש צורך להתייעץ באופן קבוע עם אנדוקרינולוג, לעבור טיפול ולהישאר תחת פיקוח רפואי שיטתי (לניטור ערכי סוכר בדם).
- בקרו אצל קרדיולוג באופן קבוע.
אנשים הנמצאים בסיכון לפתח אוטם טרנסמורלי או מחלות לב אחרות צריכים להיבדק באופן שיטתי (1-2 פעמים בשנה) על ידי רופא כללי וקרדיולוג. המלצה זו רלוונטית במיוחד לחולים מעל גיל 40-45.
מניעה משנית נועדה למנוע התפתחות של התקף חוזר של אוטם טרנסמורלי, אשר עלול להיות קטלני עבור המטופל. אמצעי מניעה כאלה כוללים:
- הודעה לרופא על כל תסמין חשוד (אפילו תסמינים שאינם מזיקים יחסית);
- ביצוע הוראות הרופא והמלצותיו;
- הקפדה על פעילות גופנית מספקת, תזונה והתאמות באורח החיים;
- בחירת סוג של פעילות עבודה שאינה דורשת מאמץ פיזי מוגזם ואינה מלווה בזעזועים פסיכו-רגשיים.
תַחֲזִית
פתולוגיות של מערכת הלב וכלי הדם הן הגורם השכיח ביותר לעלייה בתמותה. אוטם שריר הלב טרנסמורלי הוא הסיבוך המסוכן ביותר של מחלת לב איסכמית, שלא ניתן "לרסן" אותו גם למרות השיפור המתמיד בשיטות האבחון והטיפול.
הישרדות לאחר התקף תלויה בגורמים רבים - קודם כל, במהירות הטיפול הרפואי, כמו גם באיכות האבחון, בריאות כללית וגילו של האדם. בנוסף, הפרוגנוזה תלויה בתקופת האשפוז מרגע תחילת ההתקף, בהיקף הנזק לרקמת הלב, בערכי לחץ הדם וכו'.
לרוב, מומחים מעריכים את שיעור ההישרדות בשנה אחת, ולאחר מכן שלוש, חמש ושמונה שנים. ברוב המקרים, אם לחולה אין פתולוגיות כליות וסוכרת, שיעור הישרדות של שלוש שנים נחשב ריאלי.
הפרוגנוזה ארוכת הטווח נקבעת בעיקר על ידי איכות הטיפול ושלמותו. הסיכון הגבוה ביותר למוות מדווח ב-12 החודשים הראשונים לאחר ההתקף. הגורמים העיקריים למוות המטופל הם:
- הישנות אוטם (השכיח ביותר);
- איסכמיה כרונית של שריר הלב;
- תסמונת מוות לבבי פתאומי;
- תסחיף ריאתי;
- הפרעה חריפה במחזור הדם במוח (שבץ מוחי).
אמצעי שיקום המבוצעים כראוי ממלאים תפקיד מכריע באיכות הפרוגנוזה. תקופת השיקום צריכה לשאוף למטרות הבאות:
- לספק את כל התנאים להתאוששות האורגניזם, הסתגלותו לעומסים סטנדרטיים;
- לשפר את איכות החיים והביצועים;
- להפחית את הסיכון לסיבוכים, כולל הישנות.
התערבויות שיקום איכותיות צריכות להיות סדרתיות וללא הפרעות. הן מורכבות מהשלבים הבאים:
- תקופת אשפוז - מתחילה מרגע קבלת המטופל לטיפול נמרץ או יחידת טיפול נמרץ, ולאחר מכן - למחלקת קרדיולוגיה או כלי דם (מרפאה).
- שהייה במרכז שיקום או בסנטוריום - נמשכת עד 4 שבועות לאחר התקף לב.
- תקופת אשפוז אמבולטורי - כוללת מעקב אמבולטורי על ידי קרדיולוג, שיקום, מדריך LFK (למשך שנה).
לאחר מכן, השיקום ממשיך על ידי המטופל באופן עצמאי, בבית.
הבסיס לשיקום מוצלח הוא פעילות גופנית מתונה ועקבית, אשר התוכנית שלה נקבעת על ידי רופא באופן אישי. לאחר ביצוע תרגילים מסוימים, מצבו של המטופל מנוטר על ידי מומחה ומוערך על פי מספר קריטריונים (מבחני המאמץ, המכונים "מבחני מאמץ", רלוונטיים במיוחד). [ 10 ]
בנוסף לפעילות גופנית, תוכנית השיקום כוללת תמיכה תרופתית, תיקון אורח חיים (שינויים תזונתיים, שליטה במשקל, ביטול הרגלים רעים, ניטור מטבוליזם שומנים). גישה משולבת מסייעת במניעת התפתחות סיבוכים ולהתאים את מערכת הלב וכלי הדם לפעילויות היומיומיות.
אוטם שריר הלב טרנסמורלי מאופיין בפרוגנוזה שלילית ביותר, המוסברת על ידי הסבירות המוגברת לתמותה אפילו בשלב טרום-אשפוז. כ-20% מהחולים מתים בתוך ארבעת השבועות הראשונים לאחר ההתקף.

