המומחה הרפואי של המאמר
פרסומים חדשים
אנדופתלמיטיס חריפה לאחר ניתוח
סקירה אחרונה: 04.07.2025

כל תוכן iLive נבדק מבחינה רפואית או נבדק למעשה כדי להבטיח דיוק עובדתי רב ככל האפשר.
יש לנו קווים מנחים קפדניים המקור רק קישור לאתרים מדיה מכובד, מוסדות מחקר אקדמי, בכל עת אפשרי, עמיתים מבחינה רפואית מחקרים. שים לב שהמספרים בסוגריים ([1], [2] וכו ') הם קישורים הניתנים ללחיצה למחקרים אלה.
אם אתה סבור שתוכן כלשהו שלנו אינו מדויק, לא עדכני או מפוקפק אחרת, בחר אותו ולחץ על Ctrl + Enter.
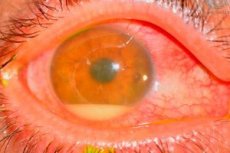
גורם ל אנדופתלמיטיס לאחר ניתוח
הגורמים למחלה הם לרוב סטפילוקוקים שליליים לקואגולאז (למשל, Staph. epidemidis), מיקרואורגניזמים גרם-חיוביים (למשל, Staph. aureus) וגרם-שליליים (למשל, Pseudomonas sp., Proteus sp.).
קשה לזהות את מקור הזיהום. הגורם הנפוץ ביותר נחשב לפלורת החיידקים של המטופל עצמו בעפעפיים, בלחמית ובתעלות הדמעות. מקורות זיהום אפשריים אחרים כוללים תמיסות מזוהמות, מכשירים, הסביבה, כולל צוות חדר ניתוח.
תסמינים אנדופתלמיטיס לאחר ניתוח
חומרת האנדופתלמיטיס תלויה במידת הארסיות של הפתוגן.
- חמור ביותר מאופיין בכאב, פגיעה משמעותית בראייה, בצקת בעפעפיים, כימוזה, הזרקה בלחמית, הפרשת היידואיד, חדירות בקרנית והיפופיון גדול.
- חומרה בינונית מאופיינת באובדן של תרבית פיברית ללשכה הקדמית, היפופיון קטן, דלקת זגוגית, היעדר רפלקס קרקעית העין וחוסר אפשרות של אופתלמוסקופיה אפילו באור עקיף.
- הצורה הקלה עשויה להיות מלווה בכאב קל בלבד, היעדר או היפופיון קל ושימור חלק מהרפלקס הפונדוס עם אפשרות לאפתלמוסקופיה חלקית באמצעות אופתלמוסקופ עקיף.
קביעת מרווח הזמן מהניתוח ועד להתפתחות תסמיני אנדופתלמיטיס עשויה להיות מועילה בהצעת הגורם למחלה. לדוגמה, Staphylococcus aureus וחיידקים גרם-חיוביים נמצאים בדרך כלל 2-4 ימים לאחר ניתוח במקרים של אנדופתלמיטיס חמור. Staphylococcus aureus וחיידקים גרם-חיוביים מופיעים בדרך כלל 5-7 ימים לאחר הניתוח עם תסמינים פחות חמורים.
אבחון אנדופתלמיטיס לאחר ניתוח
- גילוי הפתוגן במי הפה או בגוף הזגוגי מאשר את האבחנה. עם זאת, תגובה שלילית אינה שוללת נוכחות של זיהום. דגימה בחדר הניתוח כוללת את הדברים הבאים:
- דגימה של 0.1 מ"ל של הומור מימי נלקחת באמצעות שאיבה בעזרת מחט על מזרק טוברקולין מהחתך השני הקיים;
- עדיף לקחת את דגימת הזגוגית באמצעות מיני-ויטרקטור דרך ה-pars plana במרחק של 3.5 מ"מ מהלימבוס. אם מיני-ויטרקטור אינו זמין, חלופה היא סקלרוטומיה חלקית במרחק של 3.5 מ"מ מהלימבוס עם שאיבה של הזגוגית הנוזלית מהחלל הזגוגי האמצעי באמצעות מחט על מזרק טוברקולין. זגוגית בנפח של 0.1-0.3 מ"ל מוסיפה לאגר דם, תיוגלוקולאט נוזלי ואגר סבוראנד. אם מצע מוכן אינו זמין, חלופה טובה היא להניח את הדגימה בצלחות דגימת דם מיוחדות מוכנות. מטפטפים גם כמה טיפות על זכוכית עם צביעת גראם או ג'מזה.
- ניתוח ויטרקטומיה מסומן רק במקרה של תהליך זיהומי חריף וירידה בתפיסת הראייה לאור. עם חדות ראייה גבוהה יותר (מתנועות ידיים ומעלה), אין צורך בניתוח ויטרקטומיה.
- האנטיביוטיקה המועדפת היא אמיקצין וצפטזידין, הרגישות לרוב החיידקים גרם-חיוביים וגרם-שליליים, וונקומיצין, הרגיש לקוקים שליליים וקוגולאז-חיוביים. אמיקצין סינרגטי עם וונקומיצין, אך בעל פוטנציאל רטינוטוקסי יותר מצפטזידין ואינו יוצר סינרגיה עם וונקומיצין.
- מתן אנטיביוטיקה תוך-זגוגית מתחיל מיד לאחר זיהוי סוג הפתוגן וירידה בצפיפות גלגל העין. אמיקצין (0.4 מ"ג ב-0.1 מ"ל) או צפטזידין (2.0 מ"ג ב-0.1 מ"ל) וונקומיצין (1 מ"ג ב-1.0 מ"ל) מוזרקים באיטיות לחלל הזגוגית האמצעית באמצעות מחט. יש לכוון את זווית המחט קדימה כדי להבטיח מגע מינימלי של התרופה עם המקולה. לאחר ההזרקה הראשונה, יש לנתק את המזרק ולהשאיר את המחט בחלל לצורך מתן ההזרקה השנייה. אם הסבירות להיווצרות משקעים גבוהה, יש להשתמש בשתי מחטים שונות עם אנטיביוטיקה שונה. לאחר הוצאת המחט, ניתנת הזרקה פאראבולברית של האנטיביוטיקה;
- זריקות פאראבולבריות של ונקומיצין 25 מ"ג וצפטזידין 100 מ"ג או גנטמיצין 20 מ"ג וצפורוקסים 125 מ"ג מאפשרות השגת ריכוזים טיפוליים. הן ניתנות מדי יום במשך 5-7 ימים, בהתאם למצב;
- טיפול מקומי משמש במשורה, למעט במקרים המלווים בדלקת קרטיטיס זיהומית;
- טיפול סיסטמי מוטל בספק. קבוצת המחקר של אנדופתלמיטיס ויטרקטומיה הראתה כי מתן כללי של צפטזידין ואמיקצין אינו יעיל. אנטיביוטיקה זו, בהיותה מסיסות במים, בעלת פעילות חלשה כנגד חיידקים גרם-חיוביים וחדירות נמוכה לאיבר הראייה. ייתכן שאנטיביוטיקה אחרת, כגון כינולונים מסיסים בשומנים (למשל, ציפרופלוקסצין, אופלוקסצין) ואימפנם, בעלי חדירות טובה יותר וספקטרום אנטי-מיקרוביאלי רחב, יעילות יותר. התשובה לשאלה זו נותרה לקבל במהלך מחקרים עתידיים.
- טיפול בסטרואידים ניתן לאחר אנטיביוטיקה כדי להפחית דלקת. סטרואידים פחות מסוכנים רק אם החיידקים רגישים לאנטיביוטיקה.
- בטאמתזון פאראבולברי 4 מ"ג או דקסמתזון 4 מ"ג (1 מ"ל) מדי יום במשך 5-7 ימים בהתאם למצב;
- פרדניזולון דרך הפה 20 מ"ג 4 פעמים ביום למשך 10-14 ימים במקרים חמורים;
- דקסמתזון 0.1% באופן מקומי, בתחילה כל 30 דקות, לאחר מכן בתדירות נמוכה יותר.
- טיפול נוסף והיקפו נקבעים בהתאם לתרבית החיידקים המבודדת ולתמונה הקלינית.
- סימני שיפור כוללים היחלשות של התגובה התאית וירידה בהיפופיון ובפרישה פיברינוסית בלשכה הקדמית. במצב זה, הטיפול אינו משתנה ללא קשר לתוצאות הבדיקה.
- אם מבודדים תרביות חיידקים עמידות והתמונה הקלינית מחמירה, יש לשנות את הטיפול האנטיביוטי.
- תוצאות הטיפול גרועות למרות טיפול נמרץ ונכון (ב-55% מהמקרים חדות הראייה המושגת היא 6/60 או פחות).
במקרים מסוימים, ירידה בראייה עשויה להיות קשורה לרטינוטוקסיות של אנטיביוטיקה, במיוחד אמינוגליקוזידים. FAG מראה היפופלואורסצנציה עקב איסכמיה.
מה צריך לבדוק?
אבחון דיפרנציאלי
- שאריות חומר עדשה בלשכה הקדמית או בגוף הזגוגית עלולות לגרום לדלקת ענבית קדמית חריפה.
- תגובה רעילה עלולה להתרחש לנוזל ההשקיה או לחומרים זרים המשמשים במהלך הניתוח. בתדירות נמוכה יותר, מתפתח שכבה פיברואידית בולטת על המשטח הקדמי של העדשה התוך-עינית. במקרה זה, מינונים גבוהים של סטרואידים (מקומיים או פארא-בולבריים) בשילוב עם ציקלופלסטיק יעילים, אך עלולים להתפתח סינכיות עם העדשה התוך-עינית.
- ניתוח מורכב או ממושך מוביל לבצקת בקרנית ודלקת הענביה, אשר מזוהים מיד בתקופה שלאחר הניתוח.
למי לפנות?
מְנִיעָה
טרם נקבעה דרך מניעה אופטימלית. עם זאת, האמצעים הבאים עשויים להיות מועילים.
- טיפול טרום ניתוחי בזיהומים קיימים כגון דלקת סטפילוקוקלית, דלקת הלחמית, דלקת דקריוציסטיטיס, ובאנשים עם תותבות, חיטוי של החלל הנגדי.
- הזרקת פובידון-יוד לפני ניתוח:
- תמיסת בטאדין 10% הזמינה מסחרית המשמשת להכנת עור מדוללת בתמיסת מלח לקבלת ריכוז של 5%;
- שתי טיפות מהתמיסה המדוללת מוזרקות לשק הלחמית מספר דקות לפני הניתוח, ומניפולציות עדינות מסייעות לפזר את התמיסה על פני העין. ניתן להשתמש בתמיסה זו לטיפול בעפעפיים לפני הנחת ספקולום העפעפיים;
- לפני הניתוח, גלגל העין מושקה בתמיסת מלח.
- הצבה זהירה של ספקולום העפעף, הכוללת בידוד הריסים ושולי העפעפיים.
- מתן אנטיביוטיקה מונע
- מתן אנטיביוטיקה לאחר ניתוח לחלל הסאב-טנון נמצא בשימוש נרחב, אך אין מספיק ראיות ליעילות השיטה;
- השקיה תוך ניתוחית של החדר הקדמי עם תוספת אנטיביוטיקה (ונקומיצין) לתמיסת העירוי עשויה להיות אמצעי יעיל, אך יחד עם זאת לתרום להופעת זני חיידקים עמידים.


 [
[